脳梗塞
| 脳梗塞 | |
|---|---|
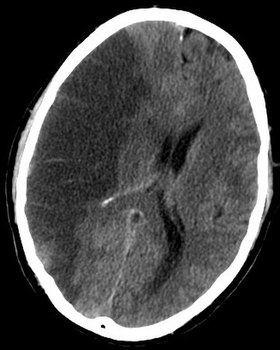 | |
| CTスキャンの脳断面図。右半球が虚血による脳梗塞を起こしている(画像の左側、濃い黒色の部分)。 | |
| 概要 | |
| 診療科 | 神経学 |
| 分類および外部参照情報 | |
| ICD-10 | I61-I64 |
| ICD-9-CM | 434.91 |
| OMIM | 601367 |
| DiseasesDB | 2247 |
| MedlinePlus | 000726 |
| eMedicine | neuro/9 emerg/558 emerg/557 pmr/187 |
| MeSH | D020521 |
脳梗塞(のうこうそく、英: cerebral infarction/stroke)、または脳軟化症(のうなんかしょう)[注 1]とは、脳動脈の閉塞・狭窄によって脳虚血を来たし、脳組織が酸素または栄養の不足のため壊死した状態をいう[1]。なかでも片麻痺、意識障害、失語などを突然に発症したものは、他の原因によるものも含め、一般に脳卒中と呼ばれる。それに対して、ゆっくりと進行して認知症(脳血管性認知症)などの形をとるものもある。
日本における患者数は約150万人で、毎年約50万人が発症するとされ、日本人の死亡原因の中で高い順位にある高頻度な疾患である。また、後遺症を残して介護が必要となることが多く、寝たきりの原因の約3割、患者の治療費は日本の年間医療費の1割を占めており、福祉の面でも大きな課題を伴う疾患である。
分類
[編集]脳梗塞は、血管が閉塞する機序によって血栓性・塞栓性・血行力学性の3種類に分類される。臨床病型としては1990年のNIND-III(NINDS: National Institute of Neurological Disorders and Stroke米国国立神経疾患・脳卒中研究所による分類)がよく知られている。
NIND-IIIの分類では局所性脳機能障害をTIAと脳卒中に分類する。脳卒中は脳出血、くも膜下出血、脳動静脈奇形に伴う頭蓋内出血、脳梗塞に分類し、脳梗塞はアテローム血栓性脳梗塞・心原性脳塞栓・ラクナ梗塞・その他の脳梗塞の4種類に分類される。分類によって急性期治療および再発予防が異なる、NINDS-IIIでは臨床病型の特徴は記載されているが診断基準は示されていない。治験などではTOAST分類やオックスフォードの分類が用いられることもある。
TOAST分類では大血管アテローム硬化(=アテローム血栓性脳梗塞)、小血管閉塞(=ラクナ梗塞)、心塞栓症(=心原性脳塞栓症)、その他の原因によるもの、原因不明の5つの病型に分類される。診断基準があるため確実な診断が可能であるが、アテローム血栓性脳梗塞と心原性脳塞栓症のリスクが両方ある場合など複数の原因が考えられる場合に診断ができなくなるため、臨床現場では使いづらい。オックスフォードの分類は症状と画像所見から分類するものである。
アテローム血栓性脳梗塞
[編集]動脈硬化によって動脈壁に沈着したアテローム(粥腫)のため動脈内腔が狭小化し、十分な脳血流を保てなくなったもの。また、アテロームが動脈壁からはがれ落ちて末梢に詰まったものもアテローム血栓性に分類される。アテロームは徐々に成長して血流障害を起こしていくことから、その経過の中で側副血行路が成長するなどある程度代償が可能で、壊死範囲はそれほど大きくならない傾向がある。また、脳梗塞発症以前から壊死に至らない程度の脳虚血症状(一過性脳虚血発作、TIA)を起こすことが多く、このTIAに対する対処が脳梗塞の予防において重要である[2]。TOAST分類では病巣近位の責任血管に50%以上の狭窄があること、梗塞巣が1.5cm以上であることが診断基準に含まれる。
危険因子
[編集]原疾患として高血圧、糖尿病、脂質異常症、喫煙など。予防は、抗血小板薬(アスピリン・チクロピジン(英: Ticlopidine)・クロピドグレル(英: Clopidogrel)・シロスタゾール・ジピリダモール(英: Dipyridamole)など)によってアテロームの成長を抑制すること、原疾患に対する加療・コントロールを行うこと、また飲水を心がけて血流を良好に保つことである。
発症機序
[編集]一般的に血栓症は動脈硬化による閉塞である。心筋梗塞の場合はプラークの破綻によって急激に冠動脈が閉塞する場合がほとんどだが脳梗塞の場合はいくつかの機序が知られている。まずは心筋梗塞と同様にプラークが破綻する場合がある。粥腫に富み、線維性皮膜が薄い場合は不安定プラークといい、こういったプラークは容易に破綻し、血栓による動脈閉塞をおこす。血管が閉塞、狭窄するとその灌流域が血液途絶を起こし皮質枝梗塞を起こす。狭窄部が急激な血管閉塞を起こすと心原性脳塞栓と類似した脳梗塞が発生する。こういったことは頭蓋外の内頸動脈や頭蓋内の脳主幹動脈に多い(血行力学性によるもの参照)。
また、血管の閉塞や高度の狭窄によって血液供給の境界領域(watershed、分水嶺の意味)が乏血状態となり、さらに血圧低下などの血行動態的要因が加わり梗塞が生じる。こういったことは中大脳動脈や内頚動脈に多い。内頚動脈に高度狭窄があり、支配領域の脳血流量低下を伴っている場合には、表層前方では前大脳動脈・中大脳動脈皮質枝の境界、後方では中大脳動脈・後大脳動脈皮質枝の境界領域が最も乏血状態に陥りやすいので梗塞をきたしやすい。深部では中大脳動脈皮質枝と穿通枝の境界領域に起こりやすい。この機序によっておこる場合は発症後段階的階段状の進行、悪化が見られる(progressive stroke)。発症時間は夜に多く、起床時に気がつくことも多い。もともと極めて慢性に進行してきたと考えられ、こういった梗塞をおこす患者は側副血行路が豊富にある場合が多く、代償が可能な間は臨床症状が乏しいこともある。
血行力学性(hemodynamic)によるものとは 一時的に血圧が下がったために、脳の一部が十分な血流を得ることができなくなって壊死に陥ったものである。血栓性や塞栓性では壊死しにくい分水嶺領域に発症することが特徴的である。分水嶺領域(Watershed Area)とは、どの動脈に栄養されているかで脳を区分した時に、その境目に当たる区域のことである。この部分は、一方の動脈が閉塞してももう一方から血流が得られるため動脈の閉塞に強い。しかし、動脈本幹から遠いため血圧低下時には虚血に陥りやすいのである。この場合は診断名はアテローム血栓性脳梗塞である。
他には動脈硬化が原因の脳梗塞としてartery to artery embolism(A to A)というものがある。内頚動脈や椎骨動脈のアテローム硬化巣から血栓が遊離して末梢の血管を閉塞する。皮質枝にも穿通枝にも塞栓を起こしえる。心原性脳塞栓と同様活動時突発性発症が見られやすい。
画像上は典型的には皮質枝、すなわち大脳皮質にMRI拡散強調画像 (DWI) で高信号域を認め、散在性小梗塞巣といった形を取りやすい。もちろん小型というのは他のアテローム血栓性脳梗塞よりはということでラクナ梗塞よりは大型の病変となる。アテローム硬化には好発部位がある。基本的には日本人には中大脳動脈に多い。しかし近年は欧米と同様、頸部内頸動脈の起始部に最も多くなっている。他の好発部位としては内頚動脈サイフォン部、椎骨動脈起始部、頭蓋内椎骨動脈、脳底動脈である。
アテローム血栓性脳梗塞はラクナ梗塞などより一過性脳虚血発作が先行しやすいと言われている。閉塞動脈の支配領域の症状を繰り返しやすいという特徴がある。内頸動脈病変では一過性黒内障が有名である。これは眼動脈、網膜中心動脈領域の虚血が起こり、患側の視力が一過性に消失する。典型的にはカーテンが目の前に降りて行くように暗くなると患者は訴える。椎骨動脈では回転性めまいや嘔吐、構音障害が起こりやすい。発作の頻度が重要であり、短時間に頻回起こっている場合はcrescendo TIAと呼ばれ、主幹動脈の高度狭窄の存在が示唆される、持続時間の延長は脳梗塞の危険が切迫していると考えられる。
初回TIAが起こってから1か月以内が最も脳梗塞が起こりやすいといわれており、特に近年の研究ではTIA発症後48時間以内に脳梗塞を発症する例が多い(90日以内発症例のうちの約半数)[3][4]いるため、入院精査と治療が必要と言われている[2]。アテローム血栓性のTIAならば抗血小板薬を、心原性やcrescendo TIAでは抗凝固療法を行うことが推奨されている。
| 内頸動脈系 | 椎骨動脈系 | |
|---|---|---|
| 運動障害 | 症状は片側性 | 多彩、交代性片麻痺、drop attack、対麻痺 |
| 感覚障害 | 通常は片側性 | 多彩 |
| 視力障害 | 一過性黒内障 | 両側性視力障害 |
| 視野障害 | 同名半盲 | 中心回避型視野欠損、片側、両側の同名半盲 |
| 小脳症状 | ない | 運動失調、動揺歩行 |
| 脳神経症状 | 稀 | 構音、嚥下障害、複視 |
| 回転性めまい | ない | ある |
| 失語 | ある | ない |
| 発作回数 | 少なく、発作ごとに症状は同じ | 多い、発作ごとに症候は変動する |
| 脳梗塞への移行 | 移行しやすい | 移行しにくい |
脳神経系の障害は上位ニューロン障害を起こすと内頸動脈系でも起こりうる。中心前回などが中大脳動脈に還流されるからである。
ラクナ梗塞
[編集]ラクナ梗塞( 英: lacunar infarction )は本来、直径1.5cm以下の小さな梗塞を意味する。古典的には下記に示した5つの病型に含まれ、穿通枝領域に病変があり、皮質は病変に含まれない。書物によっては無症候性ラクナ梗塞という疾患も定義されるが無症候性ラクナ梗塞と慢性虚血性変化の区別が難しく古典的には無症候性ラクナ梗塞はラクナ梗塞に含まれない。ラクナ梗塞は上記の2種類とは違った機序が関わっているとみられていることからそれ自体がひとつの分類となっている。主に中大脳動脈や後大脳動脈の穿通枝が硝子変性を起こして閉塞するという機序による。ただし中大脳動脈穿通枝のうち、レンズ核線状体動脈の閉塞では、線状体内包梗塞と呼ばれる径20mm以上の梗塞となることがあり、片麻痺や感覚麻痺・同名半盲などの症状が現れることもある。後大脳動脈穿通枝の梗塞では、ウェーバー症候群やベネディクト症候群(赤核症候群)を起こすことがある。リスクファクターは高血圧。症状は片麻痺や構音障害などであるが、軽度または限定されたものであることが多く、まったく無症状であることも多い。意識障害を認めることはほとんどなく、失語症、半側空間無視、病態失認といった神経心理学的な症候(皮質症候)も通常は見られない。多発性脳梗塞とよばれるもののほとんどはこのラクナ梗塞の多発であり、多発することで認知症・パーキンソニズム(脳血管性パーキンソン症候群)の原因となることがある。ラクナ梗塞であるのかアテローム血栓性脳梗塞であるのかは、ラクナ梗塞のタイプを知っていると分かりやすい。症状が軽い、梗塞巣が小さいだけでは鑑別が難しくなることもあるからである。特徴としては感覚障害と麻痺が同時に存在しないタイプがラクナ梗塞ではありえるということである。TOAST分類では臨床症状でラクナ症候群を示し穿通枝領域の1.5cm以内の小梗塞であり、病巣近位の責任血管の50%以上の狭窄は認めないものとされている。
| ラクナ症候群 | 症候 | 責任病巣 |
|---|---|---|
| Pure motor hemiparesis | 片麻痺、感覚障害なし | 対側の放線冠、内包後脚、橋底部 |
| Pure sensory stroke | 半側の異常感覚や感覚障害 | 対側の視床(後腹側核) |
| Ataxic hemiparesis | 一側下肢に強い不全片麻痺と小脳失調 | 対側の橋底部、内包後脚、放線冠 |
| Dysarthria-clumsy hand syndrome | 構音障害と一側の巧緻運動障害 | 対側の橋底部、内包後脚、放線冠 |
| Sensory-motor stroke | 半側の感覚障害と同側の片麻痺 | 視床から内包後脚 |
視床梗塞では手掌・口症候群というものが知られている。視床外側に病変があることが多く、一側の手掌と口角周囲に限局したしびれ感、異常感覚をきたすものである。視床の核内で手掌と口角の近くを支配する部位が隣接するため生じると考えられている。ラクナ梗塞以外では視床症候群が起きることが多い。これも病変の大きさの問題と考えられている。
脳血管の病変ではなく、より上流から流れてきた血栓(栓子)が詰まることで起こる脳虚血。それまで健常だった血流が突然閉塞するため、壊死範囲はより大きく、症状はより激烈になる傾向がある。また塞栓は複数生じることがあるので、病巣が多発することもよくある。原因として最も多いのは心臓で生成する血栓であり、左心房細動に起因する心原性脳塞栓が多い。非弁膜症性心房細動が全体の約半数を示し、その他に急性心筋梗塞、心室瘤、リウマチ性心疾患、人工弁、心筋症、洞不全症候群、感染性心内膜炎、非細菌性血栓性心内膜炎、心臓腫瘍などが含まれる。このほか、ちぎれた腫瘍が流れてきて詰まる腫瘍塞栓や脂肪塞栓・空気塞栓などもこれに含まれるが、稀な原因である。シャント性心疾患(卵円孔開存)なども原因となりこれらは奇異性脳塞栓症といわれ後述する。
脳塞栓症では高率に(30%以上)出血性梗塞を起こしやすい。これは閉塞後の血管の再開通によって、梗塞部に大量の血液が流れ込み、血管が破綻することによりおきる。心原性塞栓症の際に抗血小板療法や抗トロンビン療法が禁忌である理由はこれを起こさないためである。
心房細動は無症状のことも多く心機能もそれほど低下しないため、特に無症状の場合は合併する脳塞栓の予防が最も重要になる。心房が有効に収縮しないため内部でよどんだ血液が凝固して血栓となるが、すぐには分解されないほどの大きな血栓が流出した場合に脳塞栓の原因となる。特に流出しやすいのが心房細動の停止した(正常に戻った)直後であるため、心房細動を不用意に治療するのは禁忌となる(ただし、心房細動開始後48時間以内なら大きな血栓は形成されておらず安全とされる)。
予防には抗凝固薬を用いる。抗血小板薬と併用することで予防効果が高まるという明確な根拠はなく、現在は抗凝固療法単独の治療が行われている。TOAST分類では1.5cm以上の梗塞巣があり、高度・中等度リスクの塞栓源の心疾患が認められることまたは複数の血管領域に多発する急性期梗塞を確認することが診断基準に含まれる。TOAST分類では高リスク塞栓源と中等度リスク塞栓源が定義されている。
発症後数日後のMRAで血管の再開通現象をしばしば認める。また発症24時間以内のBNP、Dダイマーの軽度上昇がある。BNP>76pg/ml Dダイマー>0.96ng/mlともに満たせば感度87%、特異度85%で心原性脳塞栓症という報告もある[5]。
3病型のまとめ
[編集]| 心原性脳梗塞 | アテローム血栓性脳梗塞 | ラクナ梗塞 | |
|---|---|---|---|
| 割合 | 30 - 40% | 30 - 40% | 30 - 40% |
| 発症形式 | 突発完成、重症 | 段階進行 | 比較的緩徐、軽症 |
| 既往歴、危険因子 | 心房細動や弁膜症 | 高血圧、糖尿病、高脂血症 | 高血圧、糖尿病 |
| 合併症 | 心不全 | 虚血性心疾患、下肢動脈閉塞症 | 特になし |
| 内科的治療 | 抗凝固薬 | 抗血小板薬 | 慢性期に降圧薬など |
| 外科的治療 | なし | ステント、内膜剥離術 | なし |
上図のような説明がしばしばなされる。
その他の脳梗塞
[編集]その他の脳梗塞にはBAD(branch atheromatous disease)、Trousseau症候群(悪性腫瘍の遠隔効果)、血液凝固異常、動脈解離、静脈梗塞、血管炎、抗リン脂質抗体症候群が含まれる。
ラクナ梗塞とアテローム血栓性脳梗塞の中間となる病態にBADと呼ばれるものがある。1989年にCaplanによって提唱された。BADとは穿通枝が主幹動脈からの近傍で閉塞することによって生じる穿通枝領域の梗塞である。穿通枝の病変であるが高血圧性の血管壊死を起こさず、アテローム硬化が原因であり長径15mm以上の梗塞を起こす。ラクナ梗塞の診断のもと抗血小板療法を行うが徐々に症状が悪化する例が報告されていたが、これがBADという概念にまとめられた。レンズ核線条体動脈(特に外側線条体動脈)、視床膝状体動脈、前脈絡叢動脈、Heubner反回動脈、視床穿通動脈、傍正中橋動脈領域でBADは起る。特に外側線条体動脈、傍正中橋動脈は好発部位である。よって外側線条体動脈の支配領域である大脳基底核や傍正中橋動脈の支配領域である橋腹側でラクナ梗塞を疑う症状、病変をみたらBADの可能性を考える。頭部MRIによる画像では血管走行に一致し、外側線条体動脈領域では上下に傍正中橋動脈では前後に長い(脳表に病変がありそれが深部、橋被蓋方向に扇形になる)。外側線条体動脈領域では母動脈である中大脳動脈の血管内皮障害が少なく、穿通枝近位部のプラークが傍正中橋動脈では脳底動脈壁のプラークが主体をなしていると考えられている。アテローム血栓性脳梗塞に基づいて抗凝固療法を行うべきと考えられているが治療法は確立していない。アルガトロバン、シロスタゾール、エダラボン併用療法など様々なカクテル療法も試みられている。
解離(dissection)によるもの
[編集]動脈内膜の損傷により、内膜と中膜の間に解離腔が形成される。外傷でも起こるが自然にも生じる。解離のために動脈内腔が狭窄したり閉塞したり外膜に動脈瘤様の拡張をきたしたりする。近年は椎骨動脈系で多い。大したリスクのない若い人が突然の後頸部痛に伴って発症することが多い。ワレンベルグ症候群を呈することもよくある。脳動脈解離は画像診断の進歩によって明らかになった概念であり、若年性脳梗塞の最大の原因であり、クモ膜下出血の原因としても重要である。クモ膜下出血を認める椎骨動脈解離は致死的な再出血を予防するために直ちに外科的手術を行う。血管内治療が第一選択となる。解離腔と後下小脳動脈、前脊髄動脈、穿通枝の位置関係、対側椎骨動脈の灌流状況を確認し、血管内治療、開頭手術(バイパス術含め)あるいはこれらを組み合わせて治療を行う。外科的治療が困難な場合は再出血防止のための保存的治療を行う。
クモ膜下出血を伴わない頚部動脈解離では保存的治療が第一選択となる。心筋梗塞と大動脈解離は治療が大きく異なるが、脳動脈解離では治療は脳梗塞に準ずる。解離や出血の誘発を行わない程度に脳梗塞の治療を行う。カタクロットやバイアスピリンといった抗血小板薬は未破裂動脈瘤の出血率を上昇させないというエビデンスがあるため、血圧を正常からやや低めに保ち抗血小板療法を行う。解離の進行が認められたら外科的処置を検討する。近年はステントなど外科的な治療も試みられており、特に慢性閉塞性血管障害ではよい適応となっている。
- 内頚動脈解離
頭痛や頭部痛などの血管の解離による症状と解離に伴う脳虚血、もしくは出血症状が認められる。initimal flap、double lumenといった直接所見(2つの腔が見える)、pearl and string sign(比較的広い範囲のリボン様の不正狭窄を伴う動脈拡張)、string sign、pearl sign比較的広い範囲のリボン様の不正狭窄)、tapered occlusion(先細り状の閉塞所見)などの間接所見が知られている。慢性期には壁内血腫(intramural hematoma T1WIで三日月状の高信号域)が認められることもある。壁内血栓の出現と消失を確認し動脈解離と診断することもある。頭頚部動脈解離の原因としては外傷性、医原性、特発性に分類される。特発性では基礎疾患として結合組織疾患が存在することがある。代表的なものとしては線維筋形成不全、嚢胞性中膜壊死、マルファン症候群、骨形成不全症、家族性多発嚢胞腎、弾性線維性黄色腫、エラース・ダンロス症候群などがあげられる。出血に対しては最出血予防のため出血部の閉塞の外科的処置を行い、虚血に対しては保存的治療が第一である。解離性動脈瘤を合併している場合は注意が必要である。
- ワレンベルグ症候群
延髄には心臓血管中枢、呼吸中枢があるため無呼吸や低換気、不整脈による突然死に注意が必要である。
Trousseau症候群(トルーソー症候群)
[編集]後天性凝固異常症のひとつとなるが、悪性腫瘍の遠隔効果による血液凝固異常により脳塞栓症をきたすことがある。担癌患者に合併する血液凝固異常、狭義ではそれによる脳梗塞をTrousseau症候群(トルーソー症候群)という[6]。この症候群を初めて報告したフランスの内科医アルマン・トルーソーの名前を冠している[6]。Trousseau症候群の原因となる悪性腫瘍として頻度の高いものは固形癌であり、腺癌、特にムチン産出腫瘍が多いとされている。固形癌の中では乳癌や子宮癌など婦人科腫瘍が最も多く、肺癌、消化器癌、腎臓癌、前立腺癌なども多い[7]。悪性腫瘍に伴う血液凝固異常はDダイマー、FDP、PICといった二次線溶系マーカーが異常高値を示すことが多い。二次線溶系マーカー異常高値を示すものとしては胸腹部大動脈瘤、重度の深部静脈血栓症などがある。奇異性脳塞栓症や心原性脳塞栓症ではDダイマーは高くとも5.0mg/dl程度でありFDPやPICは正常範囲にとどまることが多い。胆嚢癌患者における脳梗塞の成因の多くはDICに併発した非細菌性血栓性心内膜炎(NBTE)による心原性脳塞栓症であり、ついでTrousseau症候群、細菌性塞栓、腫瘍塞栓、脳静脈、静脈洞血栓症などがあげられる。Trousseau症候群の治療法は低分子ヘパリンが有効であるが、予後を左右するのは原疾患の治療である。
癌関連脳卒中
[編集]担癌患者に合併する脳卒中を癌関連脳卒中(cancer-associated stroke、CAS)という。悪性腫瘍を伴う凝固能亢進状態を基盤とした静脈血栓塞栓症およびは非細菌性血栓性心内膜炎などによる脳梗塞を含む全身性動脈塞栓症であるトルソー症候群も含まれる[8]。Three Territory Signという所見が特徴とされている[9]。これは左右の前方循環と後方循環の3領域にDWI高信号域がある場合は心原性脳塞栓症よりも癌関連脳卒中を疑うという所見である。抗血栓薬はヘパリンや低分子ヘパリンが用いられることが多い。癌関連脳卒中の脳卒中再発リスクは高い(脳卒中発症後1ヶ月で7%、6ヶ月で16%)[10]。抗血栓薬では脳梗塞の再発率の低下は認められないが腫瘍に対する手術や化学療法は脳卒中の再発率を低下させるという意見から抗血栓薬は再発率を減少させるという意見まで様々である[11]。癌の寛解で脳卒中再発のリスクは軽減する[12]。小規模の検討だが癌関連脳卒中患者に低分子ヘパリンとDOACで治療したところ両群とも再発率(3ヶ月後で低分子ヘパリン49%、DOAC 57%)も出血率(3ヶ月後で低分子ヘパリン39%、DOAC 29%)も高く有意差がなかった[13]。
脳静脈・静脈洞洞血栓症(CVT)
[編集]脳静脈・静脈洞洞血栓症(CVT)は脳の静脈あるいは静脈洞が閉塞して静脈還流障害がおこり、頭痛、痙攣、意識障害などの症状が、急性あるいは亜急性に発症する疾患である・全脳卒中の1%未満であるが決して稀な疾患ではない。症状は多彩であるが頭痛(90%)、痙攣(40%)、意識障害(60%)が急性ないし、亜急性に認められた場合はCVTを鑑別する必要がある。
50歳未満の女性や子供に多いとされる。妊娠、産褥、悪性疾患静脈洞に隣接する耳、乳突蜂巣、副鼻腔の感染、細菌性髄膜炎などから波及する場合、凝固亢進状態など多彩な病態を基礎に発症する。Dダイマーが正常値であればCVTの可能性は低い。SWIを含むMRIで血栓化した静脈または静脈洞を確認し、MRVでそれと同じ静脈が描出されないことを証明するのがgold standardである。大規模な臨床研究で有効性を検討したものはないが急性期はヘパリンの持続点滴で治療されることが多い。早期に診断して治療ができれば予後は比較的良好である。原因疾患があればそれの治療、痙攣、脳浮腫に対する治療も併用する。再発予防は3ヶ月〜12ヶ月のワーファリンと原因疾患の治療である。
脳アミロイドアンギオパチー(CAA)
[編集]脳血管にアミロイドが沈着することで血管壁が脆弱化したり、内腔の狭窄、閉塞が生じ、その結果脳出血や脳梗塞が生じる。Boston criteriaで診断される。
線維筋性形成異常症(FMD)
[編集]若年性脳梗塞の原因のひとつとして欧米では多数報告されているが日本では稀である。
遺残原始血管
[編集]血管の奇形によって動脈硬化が進行する場合がある。
CADASILとCARASIL
[編集]CADASILを疑う場合の臨床的特徴は、40〜50歳と比較的若年発症、脳卒中のリスクファクターを有さない、ラクナ梗塞発作を繰り返し、次第に進行して仮性球麻痺や認知症症状を呈する、家族に類似症状を認める(常染色体優性遺伝形式)ことである。常染色体優性遺伝形式をとる若年性脳梗塞を試た場合、特に小血管病変の場合はCADASILを疑う。CADASILには病気としては3期知られている。第1期は前兆を伴う片頭痛とMRIにて境界鮮明な深部白質病変が認められる。第2期ではTIAや脳梗塞を生じたり、うつなどの精神症状が出現しMRIで深部白質の癒合性病変、ラクナ梗塞巣をみる。第3期では認知症や仮性球麻痺、MRIではびまん性深部白質病変のように進行していく。CADASILの診断基準ではDavousらのものが知られている。病理学的には脳実質小動脈の中膜筋層の変性、消失と外膜の線維性肥厚および血管壁の非アミロイド性の好酸性PAS陽性顆粒沈着で確認される。確定診断では遺伝子解析でNotch3変異(特にhot spot exon3、4)を確認するか皮膚、筋生検でNotch3細胞外ドメインに対する抗体を用いた免疫染色でGOM(granular osminophilic material)を確認することが必要である。重要な類似疾患にCARASILがある。高血圧を伴わず細動脈硬化によって生じる白質脳症であり常染色体劣性遺伝を示す疾患である。白質脳症と30歳代から進行する認知症はCARASILと類似するが、反復性の腰痛や変形性脊椎症、禿頭はCARASILに特徴的な所見である。HTRA1遺伝子の機能喪失から生じるTGFβファミリーシグナル伝達系の抑制不全が細動脈硬化に関与している。病理学的には血管内皮の増殖が著明であり、中膜のTGFβ1の発現の増加とともに内膜では細胞外マトリックスの発現増加がみられる。有効な治療法はみつかっておらず、抗血栓薬が用いられるが有効性は確認されていない。
血管炎によるもの
[編集]血管炎としては抗リン脂質抗体症候群、全身性エリテマトーデスによるものが若年性脳梗塞の原因として有名である。
- 抗リン脂質抗体症候群
抗リン脂質抗体症候群(APS)は原発性抗リン脂質抗体症候群と全身性エリテマトーデスなどに合併する続発性抗リン脂質抗体症候群が知られている。全身の血管に血栓が形成されるが動脈にも静脈にも血栓形成が起こりうるのが本疾患の特徴と考えられている。抗リン脂質抗体症候群は日本に4万人程度いると推測され、発症年齢の30~40歳前後である。約半数は全身性エリテマトーデスに続発すると考えられている。動脈系血栓の約90%が脳血管においておこるとされている。抗リン脂質抗体陽性例のうち、血栓症を合併するものは20〜30%とされており大部分の症例では血栓症は生じない。しかし、一度発症した症例のうち、半数以上で繰り返し血栓症を起こすことが知られている。一般検査においては、血小板減少(40〜50%)、APTT延長、梅毒血栓反応生物学的偽陽性などの所見、既往に習慣性流産、血栓症の既往があれば、抗リン脂質抗体症候群を疑う。これらの所見がなくとも若年者での脳梗塞やリスクファクターが少ない症例で疑う。
抗リン脂質抗体症候群(APS)の分類基準としては2006年の改訂札幌・シドニー基準がよく知られている。血栓症が認められるため12週間以上の間隔でループスアンチコアグラントか抗リン脂質抗体が陽性ならば分類基準を満たす[14]。抗リン脂質抗体症候群と関連が深い神経症状は血管症状としての脳梗塞やTIAであり、抗リン脂質抗体症候群患者の13.2%で虚血性脳卒中が認められる[15]。日本人では無症候性脳梗塞を含めると抗リン脂質抗体症候群の脳梗塞発症率は61%と高く、代表的な中枢神経病態である[16]。逆に脳梗塞患者における抗リン脂質抗体陽性率は13.5%程度である[17]。
抗リン脂質抗体症候群の脳梗塞に対してはステロイドや免疫抑制剤は使用せず抗血栓薬を用いる。抗リン脂質抗体症候群では血栓症再発率が高く、抗血栓療法を行っているのにも関わらず1年間に7%の患者で再発が見られるため二次予防が重要である[18]。脳卒中治療ガイドライン2021では抗リン脂質抗体陽性者の脳梗塞再発予防には第一選択としてワーファリンを考慮してよいと記載されている。しかし推奨度Cでありエビデンスレベルは高くない。膠原病医の見解や診療の慣例と一致していない。また脳卒中診療ガイドラインではDOACに関してワルファリンと比較して脳梗塞再発を抑制できない可能性があり使用を勧められないと記載されている。
確かに抗リン脂質抗体症候群患者における動脈血栓症の適切な管理について専門家間でのコンセンサスは乏しく、エビデンスも十分ではない[19]。高齢者の再発性脳梗塞で抗リン脂質抗体陽性者ではPT-INR2.0前後の低用量ワルファリンとアスピリンで効果に差がないという報告がある[20]。抗リン脂質抗体症候群患者の動脈血栓症ではPT-INR 2.0-3.0の通常量ワルファリンとアスピリンの併用療法を第一選択とし、高齢者にはアスピリン単剤という意見もある[21]。適切な治療においても再発を繰り返す場合はワルファリンをヘパリンへ変更する[22]。あるいは抗血小板2剤併用療法という意見もある。とくに北海道大学からの報告ではワーファリンよりも抗血小板薬2剤併用の方が再発率が低かった[23]。
- 原発性脳血管炎(PACNS)
原発性脳血管炎(PACNS)は中枢神経(CNS)に限局した血管炎であり、主に脳や脊髄の軟膜および脳実質内の長径200〜300μmの細動脈から中動脈レベルの血管が障害される。原因ははっきりとはしておらず、マイコプラズマ、水痘帯状疱疹ウイルスなどの感染を契機に血管炎を引き起こす例や血管にアミロイド沈着などが認められ複数の原因の関与が示唆されている。症状の進行は一般的に亜急性の経過を辿ることが多いが、痙攣などで急性に発症する例や頭痛が持続する慢性の経過を辿ることもある。臨床症状としては認知機能低下83%、頭痛56%、痙攣や発熱30%、脳梗塞14%、脳出血12%の順に多く脊髄血管も障害された場合はそれに応じた症状が出現する。40〜60歳発症が多く、男女差はない。診断のゴールドスタンダードはカテーテルによる脳血管造影、脳生検(軟膜や脳皮質の小血管炎)などである。全身性炎症反応は乏しいが髄液検査では何らかの異常が認められる。MRIでは血管炎に船尾なって単発、または多発の白質、灰白質の脳梗塞巣や出血巣が確認され、腫瘍状にみえることもある。また小血管炎の結果、白質病変が認められる。血管造影では小動脈の拡張、狭窄を示しビーズ状と称される。その他周辺の血管やそこからはずれた血管も不揃いで閉塞や途絶が認められる。治療は結節性多発動脈炎の治療に準じて、ステロイドとシクロホスファミドの併用療法などが行われることがある。
- 高安動脈炎(大動脈炎症候群)
高安動脈炎(旧称:大動脈炎症候群)は大動脈およびその基幹動脈、冠動脈、肺動脈に生じる大血管炎である。若年女性の微熱、めまい、炎症反応高値、血管雑音などが特徴とされている。本疾患に特異的な血液、生化学検査はなく、CRPや血沈、白血球数、ガンマグロブリン、貧血の有無から高安動脈炎の活動性の評価を行い、並行して易血栓性の検討の評価を行う。治ちょうはステロイドであり、臓器梗塞予防のために抗血小板薬を用いることもある。
- 神経ベーチェット病
神経ベーチェット病はベーチェット病の約10〜20%に認められる。約2〜5倍男性に多い。20〜40歳が好発である。神経症状は発症後3〜6年後に出現する(ベーチェット病診断後)ことが多いが、神経症状が初発となる場合もある。神経ベーチェット病の分類は実質性病変(脳幹、大脳、脊髄病変)80%と非実質性病変(血管病変、動脈瘤など)20%に分かれ、実質性病変はさらに急性型、慢性型に分かれる。急性型は髄膜炎症状+局所症状を示し、ステロイド反応性良好である。慢性型は急性型の経過の後に神経障害、精神症状が進行する。脳幹、大脳、小脳の委縮を伴い、髄液IL-6>20pg/ml(SLEなどでも上昇する)などが特徴的な検査所見となる。ステロイド抵抗性でありMTX少量パルス療法が(7.5〜15mg/week)が有効とされている。眼ベーチェット病と用いられるシクロスポリンは神経ベーチェット病を増悪、誘発させる。急性型は血管炎と考えられている。
- 肥厚性硬膜炎
肥厚性硬膜炎は様々な原因で脳や脊髄の硬膜が肥厚し、病変部位に応じて頭痛や脳神経麻痺、痙攣や脊髄圧迫症状など様々な症状きたす症候群である。造影CTや造影MRIにて造影効果を伴う硬膜の肥厚が認められる。原因としては感染症の続発やANCA関連血管炎症候群、IgG4関連多臓器リンパ増殖症候群(IgG4+MOLPS)などの報告がある。治療はステロイドが主体となっている。
| 疾患分類 | 疾患 |
|---|---|
| 感染性疾患 | 結核、細菌、真菌、梅毒、HTLV-1 |
| 膠原病関連 | 関節リウマチ、多発性筋炎、MCTD、シェーグレン症候群、SLE、結節性多発動脈炎、ANCA関連血管炎、MOLPS |
| その他 | 特発性、悪性腫瘍、サルコイドーシス、造影剤の髄腔内投与、静脈洞血栓症、透析、外傷、薬剤 |
原因不明の脳梗塞
[編集]精査後も明らかな原因を特定できなかった脳梗塞のこと。再発予防はバイアスピリンが慣習上用いられるが、長期経過観察例ではholter ECGにて心房細動などが検出できなかった心原性脳塞栓症が多く含まれていると考えられる。
分類に含まれないが重要な脳梗塞の概念
[編集]若年性脳梗塞
[編集]若年者脳梗塞の病型と成因は中高年のそれとは大きく異なる。中高年の場合は動脈硬化に基づく心血管疾患や心房細動の関与が大きいのに対して40歳以下の若年性脳梗塞は動脈硬化や心房細動の影響は少なく特異な原因によるものが多い。抗リン脂質抗体症候群、ウィリス動脈輪閉塞症(もやもや病)、血管炎や凝固異常、奇異性脳塞栓症(Paradoxical brain embolism)などが原因としてよく知られている。奇異性脳塞栓症とは静脈で生じた血栓が右心系左心短絡路を介して右心系から左心系に流入し脳塞栓症を発症する病態である。シャント性疾患としては卵円孔開存症(PFO)、肺動静脈瘻(PAVF)、心房中隔欠損症(ASD)などが知られている。頻度は脳梗塞連続例を対象とした検討で5%程度である。PFO in Cryptogenic stroke Study(PICSS)では脳梗塞を発症し、PFOがみつかったものの深部静脈血栓症や塞栓源性心疾患を有さない症例ではワルファリンとアスピリンによる治療効果は同等としている。心房中隔瘤(ASA、心房中隔が左房側と右房側に交互に突出する病態)がある場合は再発のリスクが上昇するとされているが、その再発予防に関しては結論がでていない。またシャントのカテーテル的閉鎖術に関しても長期予後や閉鎖後の抗血栓療法の指針などは示されていない。
線条体内包梗塞
[編集]一部BADと重複する概念である。BADはTOAST分類で原因不明の脳梗塞となる必要があるが線条体内包梗塞では内頸動脈狭窄や心房細動などの例が含まれても構わない。Donnanらの分類では線条体内包梗塞を心原性脳塞栓症、内頚動脈閉塞群、中大脳動脈近位部異常群、成因不明の4郡に分類している。中大脳動脈近位部異常群がBADに該当する。数本の穿通枝領域を含む大きな梗塞を形成し、皮質領域は梗塞が免れるがラクナ梗塞では通常は生じない、失語症、視野欠損、失行、失認などの皮質症状を起こすこともしばしばある。
Binswanger病
[編集]白質病変を特徴とする脳血管性認知症として知られる。多発ラクナ梗塞性認知症とともに日本の脳血管性認知症の約半数を占める。皮質下血管性認知症に分類され、脳小血管病変を主因とする。
多発性脳梗塞
[編集]多発性脳梗塞や全身に多発する梗塞を認めた場合際は心原性脳塞栓症を念頭に治療を開始し、それと並行して塞栓源となりうる心疾患などの検索を行う。原因となる疾患としては非弁膜性心房細動が高く、その他としてはリウマチ性心疾患、特に僧帽弁狭窄症、急性心筋梗塞、心室瘤、人工弁、左房粘液腫、奇異性脳塞栓症などがあげられる。非心原性脳塞栓症の原因としては大動脈弓や総頚動脈など頭蓋内外主幹動脈の動脈硬化性病変より遊離した血栓が塞栓源の頻度が高い。アンチトロンビンIII欠乏症、プロテインC欠乏症、プロテインS欠乏症などの先天性凝固異常症や抗リン脂質抗体症候群、播種性血管内凝固症候群、悪性腫瘍の遠隔効果などの後天性凝固異常症などが原因となる。
脳幹梗塞
[編集]脳梗塞と紛らわしい病態
[編集]救急室での脳梗塞の鑑別では低血糖、痙攣、大動脈解離にともなう脳梗塞などは治療法が異なるため重要な鑑別疾患となる。そのほか、稀であるが重要な疾患を述べる。
一過性全健忘(TGA)
[編集]一過性全健忘(TGA)とは認識や知能が保たれている状態で突発する著明な近時記憶障害、逆向性健忘で自分のおかれている状況が理解できず、同じ質問を何回も繰り返す特徴がある。発作持続は6〜7時間程度で逆行性健忘の短縮を経て改善する。Caplanの診断基準やHodgeの診断基準が知られている。発作目撃者の情報が得られる。神経症状は前向性あるいは逆行性の健忘、一過性記憶障害のみ、発作は24時間以内に消失する、最近の外傷や2年以内のてんかんがないの4つが重要な特徴である。Hodgeらによると年間発症率は3/10万人、平均年齢は62歳、再発率は13%であり発作持続時間は15分〜12時間である。誘因としては精神的、身体的ストレス(25%)、冷水浴(13%)、情動変化、性交、血管造影、運転、カラオケなどが報告されている。TGAの病態としてはPapesの記憶回路を含む海馬、大脳辺縁系の一過性代謝障害が考えられている。
MELAS
[編集]家族歴を有する若年性糖尿病、難聴などを特徴とするミトコンドリア脳筋症のひとつにMELAS(メラス)がある。MELASは血管壁ミトコンドリアの機能不全による痙攣発作、不全片麻痺や半盲などの脳卒中様発作を繰り返す。脳卒中様発作は後頭葉、頭頂葉でしばしば認められ、病変分布が支配領域に一致しないため脳卒中様発作と言われる。
RPLS、PRES
[編集]RPLSは1996年にHencheyらによって提唱された概念であり、後頭葉を中心とした白質脳症を呈し、頭痛や視覚障害、意識障害などの症状を示す。その病変は可逆的なものである。高血圧性脳症、尿毒症、子癇、急性腎炎、膠原病、化学療法、免疫抑制剤投与などが原因となることが知られている。通常は収縮期血圧200〜220mmHg以上、拡張期血圧120mmHg以上を示すことが多い。若年者では収縮期血圧150mmHg程度で発症する場合もある。免疫抑制剤の場合は薬剤の内皮細胞障害などが原因と考えられている。基本的な病態は血圧自動調節能の上限を超える血圧上昇によるBBBが破綻し、血管透過性亢進によって血管性浮腫がおこるとされている(breakthrough説)。急激な降圧は脳虚血を起こしやすいため、容量を調節しやすい静脈薬で開始1時間以内で平均血圧の25%以内、次の2〜6時間で160/100〜110mmHgを目標とする。グリセリン製剤を併用することもある。その他の治療としては痙攣を合併した場合は抗てんかん薬の投与である。
一過性脳虚血性発作(TIA)
[編集]TIAに関しては定義の混乱が認められる。1990年の厚生省の基準では「脳虚血による局所神経症状が出現するが24時間以内に(多くは1時間以内)完全に消失しかつ頭部CTにて責任病巣に一致する器質性病変が認められない」とされていたがその後のMRIの普及によって、上記の定義を満たしていても拡散強調画像で高信号域を認めることが非常に多く、脳梗塞の経過をとるものも認められた。そのため2002年The TIA working groupでは「TIAとは局所脳虚血あるいは網膜虚血が原因による短時間の神経症状による症状であり、通常は1時間以内に症状は消失し急性脳梗塞の所見を伴わないもの」とした。いずれにせよ、緊急MRIが行えるか否かで診断名は変わってしまうということである。ABCDDスコアを用いて脳梗塞の進展の予測が可能である。MRIにおける拡散低下病変やMRAにおける動脈硬化性変化を含めると精度が向上するという報告も存在する。
| 名称 | 内容 | 点数 |
|---|---|---|
| A(age) | 60歳以上 | 1点 |
| B(blood pressure) | 収縮期血圧≧140mmHgまたは拡張期血圧≧90mmHg | 1点 |
| C(clinical features) | 片側脱力 | 2点 |
| 脱力を伴わない言語障害 | 1点 | |
| D(duration of symptoms) | 60分以上 | 2点 |
| 10分以上60分未満 | 1点 | |
| D(diabetes) | 糖尿病あり | 1点 |
TIA発症後2日以内の脳卒中のリスクは3点以下では1.0%、5点以下で4.1%、6点以上で8.1%とされている。糖尿病を除いたABCDスコアでは1週間以内の脳卒中のリスクが評価されており、4点では2〜4%、5点では12〜28%、6点では28〜36%とされている。TIAの概念が浸透するに従って一過性の神経症状全てがTIAと診断されがちになっている。以下にTIAに特徴的でない症状、TIAと考え難い症状をまとめる。NINDS-Ⅲでは局所性脳機能障害=TIA+脳卒中である。局所性脳機能障害とは脳の機能局在で説明できる神経脱落症状である。失神は脳の全般的な一過性虚血であり局所性脳機能障害である脳卒中ではない。脳卒中で意識障害を起こすことはあるだろうが、その場合は広範な脳梗塞になったら起こるものである。一過性の意識障害のみで局在性脳神経障害が伴わなければTIAは疑わない。
| 症状 | |
|---|---|
| TIAに特徴的でない症状 | 椎骨脳底動脈系の他の症状を伴わない意識障害 |
| 強直発作、強直間代発作、間代発作 | |
| 身体のいくつかの領域にわたって遷延性に進行する症状 | |
| 閃輝性暗点 | |
| TIAとは考え難い症状 | 感覚障害の進行 |
| 回転性めまいのみ | |
| 動揺性(浮動性)めまいのみ | |
| 嚥下障害のみ | |
| 構音障害のみ | |
| 複視のみ | |
| 便あるいは尿失禁 | |
| 意識レベルの変動に伴う視力障害 | |
| 片頭痛に伴う局所症状 | |
| 錯乱のみ | |
| 健忘のみ | |
| drop attackのみ |
しかし、非常に稀だが回転性めまいのみの脳梗塞なども知られており、除外は慎重に行う必要がある。
- TSI(Transient symptoms associated infarction、脳梗塞関連一過性症候[注 2])
MRI画像上は拡散低下が認められないのがTIAであるが、画像上拡散低下が認められるものの経過、持続時間がTIAとなるものをTSIと区別することがある。これは虚血性心疾患でいう不安定狭心症に相当すると考えられている。超急性期においてはDWIにて高信号を示すがADC-MAPにて低信号を示さないこともあり、これは多くの場合ペナンブラであると考えられている。この画像所見は脳梗塞のpseudo-normalizationと経過で区別する必要がある。
症状
[編集]脳梗塞は、壊死した領域の巣症状(その領域の脳機能が失われたことによる症状)で発症するため症例によって多彩な症状を示す。症状から責任病巣を決定することができる(神経診断学)。AHA(American Heart Assocition;米国心臓協会)のガイドラインでは一般人が脳卒中を疑うきっかけとして次のような症状、症候を述べている。
- 片側の麻痺
- 通常は身体一側の脱力、不器用さ、または重い感じを示す。麻痺は:運動の障害を意味し、もっとも頻度の高い症状が麻痺である。中大脳動脈の閉塞によって前頭葉の運動中枢が壊死するか、脳幹の梗塞で錐体路が壊死するかで発症する。
- 多くの場合は、片方の上肢・下肢・顔面が脱力または筋力低下におちいる片麻痺の形をとる[注 3]。ただし、脳幹梗塞では顔面と四肢で麻痺側が異なる交代性麻痺をきたすこともある。
- 一側のしびれ感
- 通常、身体一側の感覚鈍麻、異常感覚。感覚線維、または頭頂葉の感覚中枢が壊死することで出現する。感覚の鈍化または消失が起こるほか、慢性期には疼痛が出現することがありQOLへの影響が大きい。
- 言語障害
- 言語了解や発語の障害(失語症)や不明瞭な言語(構音障害)。喉頭・咽頭・舌の運動にも麻痺や感覚障害が及ぶことで嚥下や発声機能にも障害が出現する。構音障害は後述する失語とは違い、脳の言語処理機能は保たれながらも発声段階での障害のためにコミュニケーションが不十分となっているものである。嚥下障害は、摂食が不十分となって社会復帰を困難にしたり、誤嚥によって肺炎の原因となるなど影響が大きい。
- 嚥下・構音障害を起こすような咽頭・喉頭機能の障害は脳幹の延髄の障害に由来することから球麻痺と呼ばれる(延髄は球形)が、より上部から延髄へいたる神経線維の障害でも類似した症状がみられるため、これは仮性球麻痺と呼ばれる。
- 片側の失明
- 痛みのない一眼の視力消失、しばしば「カーテンがさがる」と表現される。
- めまい
- 安静時に持続するぐるぐる回転した感じのこと。めまいのみでは非血管性の疾患のありふれた症状である。したがって少なくとももう1つの一過性脳虚血発作あるいは脳梗塞の症状も存在することが必要である。
- 失調
- 平衡機能の悪化、歩行時のつまづき、よろめき、身体一側性の協調運動障害。小脳または脳幹の梗塞で出現し、巧緻運動や歩行、発話、平衡感覚の障害が出現する。これに関連してめまいが出現することもある。
これらの症状が認められた場合は早期に医療機関の受診が望まれる。そのほか、以下のような症状も代表的である。
- 意識障害
- 脳幹の覚醒系が障害された場合などに意識レベルが低下するほか、広範な大脳皮質の破壊でもみられる。それがなくても、急性期に脳の腫脹などによって全体的に脳の活動が抑制され、一過性に意識レベルが下がることがある。ラクナ梗塞で意識障害を来しにくいのは、梗塞範囲が小さいため腫脹など脳全体への影響が小さいことによる。
- 高次脳機能障害
- 失語や失認をはじめとした多彩な高次機能障害が出現することがある。半側空間無視(空間のうち左右どちらかが意識からはずれてしまう)が多くみられる。これは大脳劣位半球頭頂葉でみられるものだが、右利きの人間の95%は劣位半球が右にあることから、ほとんどは「右利きで左片麻痺」の患者にみられる症状であると言える。逆に失語は優位半球の障害でみられるもので、「右利きで右麻痺」の患者にみられることが多い。
上記症状の重症度は日本の医療機関であればNIHSSで、プレホスピタルではKPSS(倉敷プレホスピタル・ストロークスケール)で評価されることが多い。
経過
[編集]- 発症
- 脳梗塞の症状は徐々に進行して増強してくるものから突然に完成するものまで千差万別である。ただし、塞栓性のものは突然に完成することが多い。
- 発症時間で最も多いのが夜間から早朝にかけてである。これは、就寝中には水分をとらないために脱水傾向になることと関わっている。年間を通じては夏と冬に多い。夏は脱水、冬は体を動かさなくなることが発症と関わっている。とくに高齢者は夜間頻尿を恐れ、水分を控える傾向が多く、発症率の増加の一因となっている。
- 気づかれる症状として最も多いのが麻痺である。「体が傾いている」「立ち上がれなくなった」などの訴えで病院に搬送されてくることが多い。逆に、失語のみなどの一見奇異な症状では脳梗塞だと気づかれず医療機関への受診が遅れることもある。
- 急性期
- 脳梗塞の症状は急性期にもっとも強く、その後徐々に改善していく。これは、壊死に陥った脳組織が腫脹して、周囲の脳組織も圧迫・障害していることによる。腫脹が引いていくとともに、周囲の組織が機能を回復して症状は固定していくのである。ただし、腫脹や、壊死組織から放出されるフリーラジカルは周囲の組織をも壊死させる働きがあるためこれらを抑制することが機能予後の向上につながる。
- 急性期は血圧が高くなる。場合によっては(収縮期血圧で)200mmHgを超えることもある。これは、虚血部位に対して血流を送り込もうという生理的な反応であり、無理に降圧を図ってはいけない。(降圧しすぎると、梗塞範囲を広めるおそれがある)
- 降圧薬、不用意な頭位挙上は脳循環血流を悪化させ、再発や症候増悪をおこす。症状が安定するまで少なくとも24時間はベッド上安静とする。
- 亜急性期
- 軽症から中等症のものであれば、数日で脳の腫脹や高血圧は落ち着き、場合によってはほとんど症状が消失するまでに回復する。ただし、ある程度大きな後遺症が残った場合にはリハビリテーションを続けても発症前と同レベルまで機能を回復するのは非常に困難である。
- 慢性期
- 原因にもよるが、脳梗塞の既往がある人の脳梗塞再発率は非常に高い。そのため再発予防のための投薬を受け続ける必要がある。また、長期の後遺症としててんかんやパーキンソニズムを発症することがある。
確認方法
[編集]自分や家族で行えるFAST (ファスト) と呼ばれる確認方法がある[24][25][26]。アメリカ・マサチューセッツ州公衆衛生局による啓蒙キャンペーン (en) ではビデオアニメーションも制作されている [27]。
- Face : 顔のまひの確認。口の横あたりを口角(こうかく)と言うが、両側の口角を引き上げるようにして「いー」と言って笑顔を作ってみる。それまで何でもなかったのに片側の口角が突然あがらなくなったら麻痺が起きている[24]。
- Arm : 腕の麻痺の確認。目を閉じて、手のひらを上向きにして両腕をまっすぐ前に突き出してみる。麻痺がある場合、麻痺がある側の腕が内側に回転しながら下がってくる[24]。
- Speech : 言葉の麻痺の確認。短い簡単な文章を実際にいくつか発音して確認する。例えば「太郎が花子にリンゴをあげた」と「ラ行」の多い文章を言ってみると判りやすい[24]。思い出せない場合、どんな文章でもいいから、いくつもはっきりと言ってみる[24]。はっきり言えない場合は言葉の麻痺が起きている。
- Time : 以上の3つ(FAS)の確認を行い、どれかが明らかに該当していたら、「Time」つまり医師に見てもらうべき時だ、ということで病院に行く。家族が車などで連れてゆくか、あるいは119番を呼びFASTの確認結果がどのようであったか伝え、救急車に来てもらう。病院で検査を行う。
診断
[編集]神経内科または脳神経外科が行うが、発症後3時間以内の超急性期では迅速な対応が必要であり、救急科が行うことも多い。
身体所見(神経学的所見)
[編集]上記の巣症状のほか、上位中枢の障害を示唆する錐体路徴候(腱反射の亢進、バビンスキー反射の出現)や眼球運動異常などから梗塞部位が推測できる。神経学的所見から脳梗塞(脳卒中)の客観的な重症度を記載する方法として、いくつかのスケールが提唱されている。最も簡便で臨床的に多用されているのはNIHSS(National Institute of Health Stroke Scale)である[28]。これは超急性期の血栓溶解療法を実施する際には必須の項目となっている。
検査所見
[編集]一般的な血液検査上は特徴的な所見はないが、血栓性では血小板機能を調べると亢進していることがある。ただし、血液検査から高脂血症・糖尿病などの基礎疾患を評価する意義は大きい。超急性期の血栓溶解療法を実施する際には高血糖や低血糖などの絶対禁忌項目があるため、血液検査は必須となる。
画像所見
[編集]- CT
- X線CTでは、脳出血との鑑別、正中構造の偏位など圧排所見、広範囲な初期(早期)虚血変化(early CT sign)の確認ができる。脳出血ではよほど小さなものでない限り超急性期から血腫が明確な高吸収域として確認できる。early CT signはCTの撮影条件によって判定が困難になることから「rt-PA(アルテプラーゼ)静注療法適正治療指針」ではCT撮影条件の標準化が行われている。early CT signには脳虚血を示すものと血管の閉塞を示すものが知られている。細胞性浮腫は発症1時間前後で血管原性浮腫は発症3時間程度で認められることが多い。
early CT sign 所見 意義 病態 レンズ核の不明瞭化 レンズ核と内包の境界が不明瞭となるが島皮質との境界は明瞭 中大脳動脈領域の虚血 細胞性浮腫 島皮質の消失 島皮質と皮質下の境界が不明瞭となる 中大脳動脈領域の虚血 細胞性浮腫 皮髄境界の不明瞭化 皮質と皮質下の境界が不明瞭となる 中大脳動脈領域の虚血 細胞性浮腫 脳溝の消失 脳溝が狭小化する 中大脳動脈領域の虚血 血管原性浮腫 hyperdense MCA sign 中大脳動脈M1が高吸収を示す 中大脳動脈M1の閉塞 血管閉塞 MCA dot sign 中大脳動脈M2が高吸収を示す 中大脳動脈M2の閉塞 血管閉塞
- 脳虚血がMCA領域の1/3を超えるとき(1/3MCA領域)は血栓溶解療法の治療適応外となるため、近年では初期虚血変化有無の判定が重要となっている。MCAの領域はASPECT法で計算される。ASPECT法では基底核視床レベルと側脳室レベルの2スライスを用いて減点法でスコアリングする。early CT signが全くなければ10点であり、全てに認められれば0点となる。最もよい適応はASPECTにて8点以上の例であり、ASPECT2点以下は3点以上と比較して4倍以上出血のリスクが高いとされている。
- やや時間が経過すると、壊死した脳の腫脹がみられることがある。そして、壊死した組織は発症数日すると軟化してCT上暗くなるが、これらの所見はどれも発症急性期にははっきりしないものである。
- MRI
- MRIではより早期から所見を捉えることができる。T2強調画像で病変が高信号になる(細胞の腫脹をみている)のが発症約6時間でみられるほか、拡散強調画像 (DWI) では高信号を約3時間後から認めることができるとされる。概念上はDWIにて高信号を示している部位はすでに不可逆的な変化を示していると考えられており、その周囲に可逆的な部位であるペナンブラが存在すると考えられている。しかしDWIの高信号域の多くは梗塞巣に一致するが淡い病変の中に可逆性の病変が含まれることもあることが知られている。逆に超早期はDWIでも偽陰性を示すことはしばしば認められる。発症24時間以内でも5%ほどの偽陰性が知られている。特に発症6時間以内の椎骨動脈灌流域で偽陰性が多く20%も認められる。特に延髄病変で多いとされている。逆に大脳皮質での偽陰性は低く2%程度である。初回のDWIにて高信号が認められなくとも経過、症状から脳梗塞が強く疑われた時は24時間後に再度撮影するのが望ましい。その場合は3mm程度の薄いスライスでb value 2000以上で行うと検出率が高くなる。
病期 病態 DWI ADC-MAP T2WI CT 発症直後(0 - 1時間) 閉塞直後の灌流異常 所見なし 所見なし 所見なし 所見なし 超急性期(1 - 24時間) 細胞性浮腫 高信号 低信号 所見なし early CT sign 急性期(1 - 7日) 細胞性浮腫と血管性浮腫 高信号 低信号 高信号 低吸収 亜急性期(1 - 3週間) 細胞壊死による炎症反応から徐々に浮腫軽減 高信号から徐々に低信号へ 低信号から徐々に高信号へ 高信号 低吸収からFEを介して低吸収へ 慢性期(1か月 - ) 壊死、吸収、瘢痕化 低信号 高信号 高信号 髄液濃度
- 上記表は脳梗塞におけるMRIの典型的経時的変化である。超急性期は細胞性浮腫のため拡散係数が低下し、それはDWIにて高信号、ADC-MAPで低信号という形で表現される。急性期では毛細血管のBBBの破綻により血管性浮腫が起る。血管性浮腫により単位組織あたりの水分量が増加するためT2WIにて高信号を示すようになる。急性期に再灌流により血管性浮腫が増悪し、著明な脳浮腫や出血性梗塞を起こすこともある。亜急性期になると細胞壊死と血管壊死により拡散係数が上昇してくるため、一時期見かけ上正常化(pseudo-normalization)する。拡散強調画像ではT2 shine throughの影響をうけて亜急性期後半まで高信号が持続する。この現象があるために拡散強調画像で高信号でも拡散係数の低下や脳梗塞超急性期と言えずとすることができず、ADC-MAPを併用して評価する。発症2週間ほどでCTでも血管性浮腫の軽減により一時的に病変が等吸収になる。しかし不明瞭化はしておりFE (fogging effect) と言われる。亜急性期では軟膜髄膜吻合による側副血行路の発達や代償性の灌流増加にて比較的小さな梗塞巣内の出血が認められることがあり、T2*にて低信号を示す。これは急性期の出血性梗塞と異なり、重篤な神経症状の増悪を招くことはないが、ラクナ梗塞の場合はこれらの所見がある場合は抗血小板薬投与をしない方が無難とされている。その後は慢性期所見としてT2WI高信号となるが、組織欠損の程度によりFLAIR画像で低信号化したりする。細胞外液腔の開大によるものである。
- 脳血管障害では遠隔部に二次性が起ることが知られている。代表例を示す。
二次性変化 所見 皮質脊髄路のワーラー変性 皮質脊髄路に障害があるとその遠隔部で4週後よりT2短縮、10週頃よりT2延長。DWIでは2日から8日程度で信号変化が認められる。 視床の変性 外側線条体動脈を含め中大脳動脈領域に障害があると皮質視床路を介して同側視床が発症3か月以降にT2延長。背内側核から起ることが多い。 中脳黒質の変性 線条体の障害で同側中脳黒質に発症10日前後でT2延長が認められ、1か月ほどで消失する。 下オリーブ核仮性肥大 小脳歯状核病変では対側の下オリーブ核に橋背側中心被蓋路では同側に変性がおこる。数か月でT2延長がおき、その後肥大する。 交叉性小脳萎縮 橋核が障害されると対側の中小脳脚にワーラー変性が生じる。橋核近傍が障害されると対側に同様の変性が生じるため、両側性となることも多い。
- そのほか、有名な所見としては皮質層状壊死(cortical laminar necrosis)というものがあり、椎体細胞層(第3層)が選択的に虚血に陥ることであり発症後3週間ほどでT1WIにて皮質に沿った高信号域が認められる。また血管の閉塞に関してはintra-arterial sign(IA sign)というものが知られている。通常はFLAIR画像では血管内腔はflow voidとなるが、血液の鬱滞が認められると急性期にはFLAIR画像での血管の描出が認められるというものである。
- MRA
- 脳主幹動脈の狭窄、閉塞がTOF-MRAやMIPにて明らかになる場合もある。主幹動脈の閉塞はflow voidの消失を確認することで検出可能であるが、MRAを行うことでよりわかりやすくなる。なおflow voidとは血液や脳脊髄液の流れのために発生する信号の消失を示す。その他頸部動脈の造影MRAなども経動脈評価でCTAとともによく用いられる。MIP画像の注意点としては狭窄の過大評価をしやすいことである。乱流が認められると狭窄が実際よりも過大に評価される。この影響で一見閉塞に見えることもある(flow gap)。末梢が対側と同程度に描出されていれば高度狭窄ではなく乱流を見ている可能性が高い。3TのMRAでは3D black blood imagingという撮影法を用いることで、プラークの性状まで評価できる。
プラーク性状 TOF T1WI プロトン密度強調画像 T2WI 脂質コア(出血なし) 等信号〜軽度高信号 等信号〜軽度高信号 等信号〜軽度高信号 等信号〜軽度高信号 脂質コア(新鮮出血) 高信号 高信号 低信号〜等信号 低信号〜等信号 脂質コア(出血あり) 高信号 高信号 高信号 高信号 線維性被膜 低信号 等信号〜軽度高信号 等信号〜軽度高信号 等信号〜軽度高信号 石灰化 低信号 低信号 低信号 低信号 線維組織 等〜低信号 等信号〜軽度高信号 等信号〜軽度高信号 等信号〜軽度高信号
- BPAS(basiparallel anatomic scanning)
- 動脈解離の検出や慢性閉塞と急性閉塞の鑑別に有効とされている。MRAが血液のフローを信号化するのに対して、BPASは血管の外観の表示を行う。
- 頚動脈エコー
- 血栓性の場合、頚部血管のエコーで、血管内壁の粥腫(プラーク)による狭小化を確認できることがある(高度な場合には外科的切除の対象になる)。エコーでは、頭蓋内血管を微小栓子(HITS)が流れているのを確認できることもある。
- エコーではプラークの性状としてエコー輝度、表面性状、均一性、可動性を評価する場合が多い。エコー輝度は病理組織との対比で低輝度は粥腫や血腫、等輝度は線維組織、高輝度は石灰化病変と一致すると言われている。低輝度の場合は脆弱であり脳梗塞のリスクが高いとされている。表面性状としては壁の不整はプラークがなくとも脳梗塞のリスクがあるとされている。また2mm以上の陥凹、すなわち潰瘍は脳梗塞のリスクが高い。またプラークの性状が不均一であると均一な場合よりもさらに脳梗塞のリスクが高いとされている。またプラークに可動性のある血栓が付着する場合も高速のリスクが高いと考えられているが頻度は低い。
- 心エコー
- 非弁膜性心房細動が最も心原性脳塞栓のリスクとなるのだが、心臓超音波検査を行うことでさらに詳細な評価を行うことができる。塞栓源として重要な所見としては左心耳内血栓、卵円孔開存(PFO)、心房中隔瘤、心臓腫瘍、大動脈弓部複合粥腫病変などがあり、これらは経食道心エコーでの検出率が高い。卵円孔開存(PFO)は一般剖検で20%ほど認められる所見で右左シャントとなり静脈で形成された血栓が左室系に流出することで脳梗塞を起こす。これは奇異性脳塞栓症といい若年者脳梗塞や原因不明の脳梗塞で頻度が多い。発症様式で塞栓性が疑われるが心房細動もなく、内頚動脈に有意病変が認められない場合は大動脈源性脳塞栓を疑い大動脈弓部複合粥腫病変を検索する。
対応
[編集]脳梗塞は8時間以内の超急性期なら、血栓溶解、それが不可能ならば物理的除去による血栓の解消が第一選択となる。この時点ならば、まだ壊死を起こしておらず、ペナンブラ (penumbra) と呼ばれる虚血症状を起こしているがまだ生きている細胞のみの段階で治癒できる可能性がある。特に血栓溶解療法は制限時間が極めて短いため(rt-PAは4.5時間(4時間30分)以内)、事態は寸秒を争う。超急性期の治療は、20世紀末から相次いで新療法が登場しているが、安全性などの確認が、未だ不十分なところがある。
8〜24時間の急性期には、腫脹とフリーラジカルによって壊死が進行することを阻止するのが第一となる。また、再梗塞も予防する必要がある。そのため、血栓性とみられる場合には抗凝固薬を用いながらグリセリン(グリセオール™)やマンニトール等で血漿浸透圧を高めて脳浮腫の軽減を、発症24時間以内にエダラボン(ラジカット™)でフリーラジカル産生の抑制を図る。また梗塞とペナンブラの境界部位の血流保持も図られる。
血栓溶解療法
[編集]| 薬剤 | 留意点 |
|---|---|
| rt-PA(組織プラスミノーゲン活性化因子、アルテプラーゼ) | 発症4.5時間以内の全ての病型に適応がある。根拠に基づく医療による区分は推奨グレードA(最優先)である[29]。しかし禁忌や慎重投与といった項目もあり注意が必要である。0.6mg/kg(最大60mg)の10%を急速静脈注射投与し、残りを1時間かけて点滴する。アルテプラーゼ以外のt-PAは日本では未承認であり、推奨グレードC2(科学的根拠がないので、勧められない)となる[29]。 |
| ウロキナーゼ(動脈カテーテル) | 発症6時間以内。中大脳動脈塞栓性閉塞に適応がある。推奨グレードB(推奨)。それ以外の病型では、推奨グレードC1(行うことを考慮してもよいが、十分な科学的根拠がない)となる。ウロキナーゼはrt-PAより全身に作用しやすく、副作用が出やすい。そのため、血栓近くまで動脈カテーテルを挿入し、血栓に直接投与する本療法が望ましいことになる。 |
アテローム血栓や塞栓症の場合、発症直後(4.5時間(4時間30分)以内)であり、設備の整った医療機関であれば血管内カテーテルによってrt-PA(組織プラスミノーゲン活性化因子、アルテプラーゼ)を局所静脈内投与する血栓溶解療法が可能である。これは、血栓の主成分であるフィブリンを溶かすプラスミンを活性化させる作用を持つ。日本脳卒中学会では rt-PA(アルテプラーゼ)静注療法 適正治療指針 第二版 2012年10月(2016年9月一部改訂) を公開している。また、ウロキナーゼの動脈カテーテルは発症6時間以内に適応可能である[30]。しかしウロキナーゼはrt-PAに比べ血栓溶解作用が弱く、失血の副作用は起こりやすいため、双方使える環境ならばrt-PAが第一選択になる。ウロキナーゼの静脈注射は6時間以降も行えるが、効果はさらに劣る。
アルテプラーゼとしてはアクチバシンやグルトパがおもに用いられる。血栓溶解療法が有効な例の目安としては発症から3時間以内に治療開始できることである。またあまりに重篤な症状がある場合は慎重投与となる。NIHSSでは5 - 15点あたりが積極的な適応となる。MCA領域の1/3以上にCTで病変が認められるときは行わない(MRIは施行する必要はない)。また出血のリスクの評価として既往歴、血小板数、PT-INR<1.7あたりを指標とする。高血圧は出血のリスクとなるが、静注時に185/110以下にコントロールできていれば問題はないと考えられている。管理指針ではrt-PA投与中の1時間は15分ごと、その後投与開始から7時間は30分ごと、その後24時間までは1時間ごとにNIHSSといった神経学的評価を行うことになっている。rt-PAの静注を行った場合は24時間以内は抗血栓療法は禁忌となる。従って、rt-PAとウロキナーゼ動脈カテーテルは併用できない。しかし24時間以後は抗血栓療法も用いるのが一般的である。
rt-PA(アルテプラーゼ)静注療法 適正治療指針 第二版 2012年10月(2016年9月一部改訂) によると治療適応は確認事項、禁忌事項、慎重投与の三群に分けて評価される。2016年9月の改訂で、一部緩和された。以下に概略をまとめる。
- 確認項目
- 確認規定は全てを評価しなければならない項目である、具体的には発症時刻(最終未発症確認時刻)と重症度などである。症状が軽い場合は適応にならないとされているが、これは具体的にはNIHSS4点以下であることが多い。また症状が急速に改善するというのもNIHSS4点以上の改善とすることが多い。
- 禁忌規定
- 制限時間超過、非外傷性頭蓋内出血の再発、1か月以内の脳梗塞の再発、くも膜下出血(疑い含む)、高血圧(降圧療法後も収縮期185mmHg/拡張期110mmHg以上の場合)、重篤な肝障害、血糖異常など。これらはひとつでも該当すると適応から外れてしまう(推奨グレードD:行わないよう勧められる)。痙攣を合併した場合は、てんかんの可能性が高いと判断された時は禁忌となる(てんかんでなければ慎重項目となる)。頭蓋内出血は脳内出血とくも膜下出血であり、3カ月以上経過した外傷性の硬膜外血腫などは含まれない。
- 慎重項目
- 81歳以上の高齢[注 4]、コントロール不能の糖尿病、既往の脳梗塞(1ヶ月より以前)、頭蓋内腫瘍[注 5][注 6]、動脈瘤[注 5]、もやもや病[注 5]、頭蓋内出血[注 5]などが含まれる。該当患者への適応は推奨グレードC1である。医師が治療を行う利益が不利益よりも勝っていると判断し、患者ないし代諾者への十分な説明により同意を得た場合に限り治療実施が可能である。
1995年の米国の報告では、ほぼ無症状にまで回復したのは31%で、対照(偽薬)の20%より優れていた。また、死亡率も17%と、対照の21%より優れていた。一方、脳出血の副作用も6.4%と対照の0.6%より大幅に増えていた[31]。2002年 - 2004年にかけ、日本での治験(J-ACT)が行われた。発症後3時間以内の脳梗塞103人が対象で、体重1kg当たり0.6mgと、海外用量の2/3が投与された。3ヶ月後の結果は障害なしまで回復36.9%(38/103例)、死亡9.7%(10/103例)であった。また、36時間以内の脳出血は5.8%(6/103例)あった。この結果から、海外の2/3の用量で同等の効果が得られると報告した[32]。
こうした治験の結果、日本国内の治療でも2005年10月からrt-PAのうちアルテプラーゼ(遺伝子組換え)の静脈内投与による超急性期虚血性脳血管障害の治療について、健康保険適応となった。当初は、発症3時間以内が適応対象となった。
心筋梗塞の治療でrt-PAを使うときも承認前1.76%(7/398例)、市販後14例(14,360回投与中)の脳出血例が報告されている。脳梗塞専門病棟など整った施設において慎重に適応を選び十分な説明と同意の元進められる治療法であろう。また、「4.5時間以内の治療開始」の条件を満たすためには患者自身の状態以外にもrt-PAによる治療が可能な病院がどこにあるかといったことを救急隊、病院、自治体間で共有、連携していなければならない。AHA(アメリカ心臓学会)のガイドラインでも急性期脳卒中が疑われた場合rt-PA治療の可能性を考え、救急車による搬送をすべきであるとされている。2008年の診療報酬改定により厚生労働大臣が定める医療機関に対し、rt-PAを使った治療を行った場合に算定できる「超急性期脳卒中加算」(12,000点)が定められた。今後は行政レベルでの対応も必要になると考えられる。
2012年8月31日、rt-PA適応症を発症3時間以内から4.5時間以内に拡大した[33]。
血管内治療(血栓回収療法、血行再建術、機械的再開通療法)
[編集]#血管拡張術も参照
血栓溶解療法に次いで登場したのが、血栓自体をワイヤなどで絡めて、あるいはポンプで吸引して取り出してしまうという治療(血栓回収療法、血行再建術、機械的再開通療法)である。血栓回収療法の適応は発症8時間以内に限られる[34]。発症6時間以内に、本療法をrt-PAと併用する推奨グレードA[注 7]。rt-PAが無効・非適応だった場合、発症8時間以内の主幹脳動脈閉塞であれば、本療法を考慮してもよい(推奨グレードC1[34])。神経脱落症候を有する中大脳動脈塞栓性閉塞においては、来院時の症候が中等症以下で、CT上梗塞巣を認めないか軽微な梗塞に留まる場合は、本療法ではなく選択的局所血栓溶解療法(ウロキナーゼ動脈カテーテル)が優先される(推奨グレードB)[34]。
当初は、rt-PAでの治療を使えない・効果がなかった時のみの適応とされたが[35]、2015年4月、日本脳卒中学会、日本脳神経外科学会、日本脳神経血管内治療学会が共同で示した指針では、「発症から6時間以内の主幹動脈閉塞による急性期脳梗塞」に対し、rt-PAを含む内科治療に本療法を追加することによる効果は、科学的根拠があると結論付けた。一方、後方循環系の主幹動脈閉塞や、発症から6〜12時間、それ以降の症例については、未だ有効性の知見が集積されていないとした[36]。いずれも顕著な副作用は報告されていない。失敗時の病状悪化も指摘されたが、急激に治療法としての地位を確立している。
2015年には、rt-PAを上回る治療成果を挙げたとする報告も出て来た[37]。総合東京病院の渡辺貞義院長は、「Solitaire FR 血栓除去デバイス」による血管再開通率は9割前後まで高まったとしている[38]。また、2015年2月11日、カナダ、カルガリー大学のマヤンク・ゴヤールらの研究グループが"The New England Journal of Medicine"に報告したところによると、300人の脳梗塞患者を対象に、血管内治療と従来の治療効果を比較した。対象となった患者は比較的軽症で、発症12時間以内に治療を開始した。結果として、血管内治療を受けていたグループでは、最初にCTで血管の状態を確認してから、血流が回復するまでの平均時間は84分だった。血管内治療後、自立可能にまで回復した割合は53.0%で、対照の29.3%より高かった。また、死亡率は10.4%で、対照の19.0%よりすぐれていた。一方、症状を伴う脳内出血は3.6%で、対照の2.7%より高かった。ただし、脳内出血の確率は、統計上の有意差ではないとされた[39]。
以下はいずれも商品名による区別で、一般名は中心循環系塞栓除去用カテーテル。商品によって禁忌となる対象は異なるため、治療時は十分注意が必要である。
- 2010年4月30日付で、厚生労働省の承認を受けたのは「Merciリトリーバー(MERCI Retriever)」である[35][40]。同年10月、保険適応となった。カテーテルを血管に挿入し、ワイヤと糸で直接血栓を回収する。
- 2011年6月9日付で、厚生労働省の承認を受けたのは「Penumbraシステム(Penumbra System)」である。同年10月、保険適応となった[41]。こちらはカテーテルを血管に挿入するところまでは同じだが、ポンプで血栓を吸引する違いがある。
- 2013年12月付で、厚生労働省の承認を受けたのは「Solitaire FR 血栓除去デバイス」である[42]。2014年7月、保険適応となった。カテーテルを血管に挿入し、ワイヤで直接血栓を回収するが、ワイヤ部分のみで血栓を回収する仕組み。
- 2014年3月付で、厚生労働省の承認を受けたのは「トレボ プロ クロットリトリーバー(Trevo ProVue Retriever)」である[43]。2014年7月、保険適応となった。カテーテルを血管に挿入し、ワイヤで血栓を直接回収する。リアルタイムでX線透視が可能であり、目視しながら手当を進められる。
- 2018年12月付で、厚生労働省の承認を受けたのは「Tron FX 血栓除去デバイス」である。2019年2月、保険適応となった。ナイチノール合金による自己拡張型ステントで、従来品より内口径を小さくし、血管への負担を軽減している[44][45]。
- 2018年12月5日付で、厚生労働省の承認を受けたのは「SOFIAFLOW Plus(ソフィアフロー プラス)」である[46]。2019年9月、保険適応となった。大口径でありながら、ねじれ耐性を高め、蛇行の強い脳血管でも素早く患部に到達できるようになっている。また、11月には一回り口径が細い「SOFIAFLOW」も保険適応となった[44]。
しかし、こうした血栓回収治療は血管内治療に精通している脳神経外科専門医や脳血管内治療専門医を有する病院でしか受けることができず、しかも24時間体制で本治療を施行できる病院は少ないのが現状である。そのため、主幹動脈が閉塞している場合、rt-PA静注療法を行いつつ、直ちに血栓回収療法が施行できる病院へ救急車で転送するシステムも徐々に整備されている。この転送システムを、「ドリップ・シップ・リトリーブ」と呼んでいる[47]。
保存的治療
[編集]発症して時間が経って血栓溶解療法適用外となったアテローム血栓性梗塞やラクナ梗塞であれば、オザグレルナトリウム(抗血小板剤)・アルガトロバン(抗トロンビン薬、スロンノンHIなど)などを発症早期に投与する。ただし心原性塞栓症ではこれらは禁忌でありヘパリンなどが用いられる。2枝病変(前大脳動脈領域と中大脳動脈に及ぶ広範な梗塞など)や感染性心内膜炎が存在する場合は出血のリスクが高く抗血栓療法は控えるのが一般的である。抗血栓薬の併用療法はよくおこなわれ、アスピリンと硫酸クロピドグレルは発症3か月以内の併用が、出血を増加させることなく再発予防に有効であった(推奨グレードB)[48]。アスピリンとワーファリンの併用は出血のリスクが高く一般的ではない。また、1年間以上の抗血小板薬の併用は、再発抑制効果が実証されておらず、出血のリスクは高まるために行わないよう勧められる(推奨グレードD)。その一方でアスピリンまたはクロピドグレルのどちらかにシロスタゾールを追加しても安全性に差はなく、シロスタゾールを追加したほうが脳梗塞再発予防効果も高いという報告もある[49]。
| 薬剤 | 留意点 |
|---|---|
| エダラボン | 脳保護薬であるエダラボン(Edaravone)(ラジカット(Radicut)など)は発症後24時間以内であれば全ての病型で適応がある。推奨グレードB[50]。腎機能障害が認められるときは禁忌となる。 フリーラジカル消去作用にて細胞性浮腫を減少させる効果があると考えられており、1回30mgを生理食塩水などに溶解し1日2回30分で点滴する。14日間投与可能である。 近年はt-PAと併用することも多い。症状に応じて短期間で終了することも考慮する。 発症後1 - 4日経過した場合の浮腫では血管性浮腫でありエタラボンは効果的ではなくグリセオール(グリセレブ)が用いられることがある。 |
| オザグレルナトリウム | トロンボキサンA2合成酵素阻害薬(抗血小板薬)であるオザクレルナトリウム(カタクロット、キサンボン)は心原性脳塞栓症では禁忌となるが、急性期(発症5日以内)アテローム血栓性脳梗塞やラクナ梗塞では適応がある。適応症例の推奨グレードB[51]。 本剤80mgを維持液200mgに溶解し、1日2回2時間かけて点滴を行う。投与は2週間まで可能である。 特にラクナ梗塞急性期などはオザグレル(Ozagrel)とアスピリンを併用することが多い。 |
| アルガトロバン | 選択的トロンビン阻害薬であるアルガトロバン(Argatroban)(スロンノンHIやノバスタンHI)は心原性脳塞栓では禁忌であるがアテローム血栓性脳梗塞やラクナ梗塞で用いられることが多い。保険診療上はラクナ梗塞には適応はない。 発症48時間以内に投与を開始し、アルガトロバン60mgを維持液500mlで溶解し、24時間で1本2日間投与を行い、その後アルガトロバン10mgを維持液200mlで溶解し1日2回3時間かけて投与する。これを5日間継続する。 適応病型への推奨グレードB[52]。投与直後は出血性合併症に注意し、3日目以降は脳梗塞の悪化が疑われたら、抗血小板薬の追加やヘパリンへの変更を検討する。アテローム血栓性脳塞栓症急性期ではアルガトロバンとアスピリンを併用することも多い。 半減期が15分〜30分であり、持続点滴終了後に効果が低下すると考えられる。 |
| ヘパリンナトリウム | 抗凝固薬であるヘパリンの扱い方は病型によって異なる。 心原性脳塞栓症の場合は発症から24時間以内は出血(血腫形成)をきたし、出血性梗塞となる場合がある。 そのため発症から24時間経過した時点で頭部CTを施行し、血腫形成がなければ、急性期の再発予防としてヘパリンを1万〜1万5千単位/dayの低用量持続点滴を行い、ワーファリンによる抗凝固療法に切り替えてゆく。 ラクナ梗塞やアテローム血栓性脳梗塞では進行型脳梗塞の場合に1万〜1万5千単位/dayの低用量持続点滴やAPTTを基準値の1.5〜2倍にコントロールする。いずれも推奨グレードC1。 |
| ワルファリンカリウム | 抗凝固薬であるワルファリン(ワーファリン)は急性期にヘパリンを用いた場合に引き続き、慢性期管理によく用いられる。 アテローム血栓性脳梗塞では高度狭窄病変が認められる場合はアルガトロバンやヘパリンに引き続き投与を行う。 心原性脳塞栓症ではPT-INRを2.0〜3.0(高齢者や低リスクでは1.6〜2.6)にコントロールする。深部静脈血栓症を伴う奇異性脳塞栓症などでも用いられる。慢性期の心原性脳塞栓症で推奨グレードA[53]。 |
| アスピリン | 作用発現の早さから急性期にも好まれる。急性期と慢性期では投与量が異なり、急性期は160〜300mg/dayであり2週間程度で75〜150mgへ減量する。 原因不明の脳梗塞や奇異性脳塞栓でもアスピリンが選択されることが多い。 アスピリン喘息などアスピリン不耐症やアスピリン内服中に発症した場合はその他の抗血小板薬への切り替えや併用を検討する。48時間以内の急性期では全ての病型で推奨グレードA[51]。慢性期では非心原性脳梗塞では推奨グレードA。心原性脳塞栓症ではワルファリンが第一選択となるため、ワルファリンが禁忌の病型に限って推奨グレードBとなる[53][54]。 |
| 塩酸チクロピジン | 塩酸チクロピジン(Ticlopidine)(パナルジンなど)は急性期には200〜300mg/dayの投与がされることがある。慢性期は200mg/day。慢性期では非心原性脳梗塞への適応で、推奨グレードB[54]。後発薬の硫酸クロピドグレルと薬効は同等だが、副作用が強いため本薬剤の適用は減りつつある。 |
| シロスタゾール | シロスタゾール(Cilostazol)(プレタールなど)は急性期に200mg/dayで投与される。鬱血性心不全では禁忌であり、虚血性心疾患でも慎重投与である。慢性期では非心原性脳梗塞への適応で、推奨グレードA[55]。 |
| 硫酸クロピドグレル | クロピドグレル(Clopidogrel)(プラビックスなど)は急性期に50〜75mg/dayで投与される。慢性期は非心原性脳梗塞で、75mg/day投与が推奨グレードAである[54]。 |
| ウロキナーゼ | 血栓溶解薬であるウロキナーゼの静脈注射は原則としては心原性脳塞栓には禁忌である。 しかし脳底動脈閉塞症などの場合はカテーテル下動注を行うことがある。 ラクナ梗塞やアテローム血栓性脳梗塞では発症5日以内であれば6万単位/dayの静注や超急性期の動注が行われる。推奨グレードC1。 |
| デキストラン | 血漿増量薬。デキストランの最も良い適応は血行力学性機序の関与が疑われるアテローム血栓性脳塞栓である。Ht高値のラクナ梗塞でも用いられることがある。 500ml/5hrで5日間使用する。すべての症例で使用を「考慮してもよい」が、有効性は十分な科学的根拠がなく、推奨グレードC1となる[55]。 |
| グリセオール | アテローム血栓性脳梗塞であればグリセオール200mlを1日2回、1回2時間で投与する。心原性脳塞栓や脳出血ならば1日3から4回投与する。脳浮腫が著明な場合は6回ほど用いることもある。適応病型への推奨グレードB[56]。 心不全ではNa負荷となるため慎重投与が必要である。グリセオールより脳圧効果作用が強いマンニトール(マンニゲン、マンニットールなど)の使用はエビデンスによる裏付けに乏しい。推奨グレードC1。 |
- アテローム血栓性脳梗塞
- アテローム血栓性脳梗塞の場合は抗血小板療法と抗凝固療法のいずれも選択肢となりうる。抗血小板療法としてはオザクレルナトリウム(カタクロット、キサンボン)160mg/dayの点滴投与またはアスピリン160 - 300mg/dayの経口投与となる。一方抗凝固療法としては、ヘパリンの静脈内投与(APTTで調整)や選択的トロンビン阻害薬であるアルガトロバン(スロンノンHIやノバスタンHI)がある。重症例、進行例にはアルガトロバンをがしばしば選択され、軽症、安定例ではオザクレルナトリウムが選択される傾向がある。アルガトロバンとアスピリンの併用、ヘパリンとアスピリンの併用もしばしば行われる。
- 発症24時間以内であれば脳保護薬であるエダラボン(ラジカットなど)が用いられることもある。フリーラジカル消去作用にて細胞性浮腫を減少させる効果があると考えられている。近年はt-PAと併用することも多い。
- 発症後治療開始までかかる時間で分けると3時間以内ならばrt-PA,24時間以内であればエダラボン(ラジカットなど)、48時間以内ならばアルガトロバン(スロンノンHIやノバスタンHI)、7日以内ならばオザクレルナトリウム(カタクロット、キサンボン)といった使い分けも存在する。
- 発症後1 - 4日経過した場合の浮腫では血管性浮腫でありエタラボンは効果的ではなくグリセオール(グリセレブ)が用いられることがある。アテローム血栓性脳梗塞であればグリセオール200mlを1日2回、1回2時間で投与する。心原性脳塞栓や脳出血ならば1日3から4回投与する。グリセオールより脳圧効果作用が強いマンニトール(マンニゲン、マンニットールなど)の使用はエビデンスによる裏付けに乏しい。
- ラクナ梗塞
- ラクナ梗塞の場合はアスピリンかオザクレルナトリウム(カタクロット、キサンボン)が推奨されている。BAD(branch atheromatous disease)が疑われる場合はラクナ梗塞の診断の下、トロンボキサン合成酵素阻害薬であるオザグレルナトリウム(カタクロットやキサンボン)にて治療が行われることが多い。本剤80mgを維持液200mgに溶解し、1日2回2時間かけて点滴を行う(約2週間まで)。投与開始直後は出血性合併症を示唆する理学所見に注意し、脳梗塞の症状が悪化するようならばアルガトロバンやヘパリンへの変更や併用を検討するのが一般的である。またははじめからアテローム血栓性脳梗塞の治療法で、アルガトロバン(スロンノンHIやノバスタンHIなど)を使用する場合もある。投与直後は出血性合併症に注意し、3日目以降は脳梗塞の悪化が疑われたら、抗血小板薬の追加やヘパリンへの変更を検討する。
- 心原性脳塞栓
- 心原性脳塞栓症の場合は抗血小板療法の治療適応はなく、rt-PAの適応ではなく発症後24時間以上経過していればヘパリンの投与を開始する。ヘパリンの使用は出血の合併の有無によっても異なるが5000 - 10000単位/dayの低用量の使用も多い。
他の療法
[編集]- 高圧酸素療法
- 高気圧の環境で高濃度の酸素を吸入させ、梗塞により血流が途絶えた脳細胞に、少しでも酸素を補給させる療法。RCTによる有効性の検討が少なく、十分な科学的根拠はない(推奨グレードC1)[58]。
- 開頭減圧術
- 70歳以下の患者で、進行性意識障害でCT上脳幹圧迫所見のある中大脳動脈灌流域を含む一側大脳半球梗塞の場合、薬剤による脳圧制御は困難で、開頭による外減圧術の必要がある。広範な脳梗塞の場合は著明な脳浮腫、第4脳室閉塞による水頭症などで脳ヘルニア、呼吸中枢の圧迫などが起こりうるので減圧が必要という考え方である。脳卒中治療ガイドライン2009では18歳から60歳までの症例で中大大脳動脈領域の50%以上の梗塞で、症状出現後48時間以内でNIHSS15点以上ならば硬膜形成を伴う外減圧で1年後の生存率とmRSの改善が示されている。適応病型への推奨グレードA[59]。小脳梗塞で水頭症を伴うときは脳室ドレナージを、小脳梗塞で脳幹圧迫がありこれにより昏睡を示す場合は減圧開頭術も考慮される。いずれも推奨グレードC1。
- 血管拡張術
- 21世紀になってから、血管内治療の進歩によりバルーンつきのマイクロカテーテルで血管を拡張する血管拡張術やステントを留置するステント留置術(推奨グレードC1[60])、詰まった場所までカテーテルを進め血管を拡張させる薬を注入する血管拡張術やその部位の血栓を溶かす薬を注入する血栓溶解療法などの脳血管内治療が行われている。ただし、こうしたカテーテルを用いた脳血管内治療は、脳血管内治療専門医または同専門医に準じる経験を有する脳血栓回収実施医が在籍する医療機関でしか行えない[61]。
- 従来、成人後の脳細胞は増殖せず、一度死滅した脳細胞は二度と再生できないとされていた。これはサンティアゴ・ラモン・イ・カハールが主張し、長く定説となっていた。しかし、サルなど他の動物の脳細胞に再生能力があることが分かり、1998年に人間の脳細胞にも再生能力があることが判明した[62]。しかし再生能力は限定的であった。これは、患部周辺では神経幹細胞に栄養・酸素が行き渡らず、ほとんど死んでしまうためである。そこで、患者の骨髄にある造血幹細胞を培養し、点滴で体に戻すことで、まず患部周辺の血管再生を促す。そして血管より栄養や酸素を行き渡らせることで、神経幹細胞の再生を促すための研究が始まった。自分の細胞であるため、副作用は少ないとされる[63]。
- 2009年より臨床試験が始まり、先端医療センター病院や札幌医科大学附属病院が治験を進めている。先端医療センター病院の第1期治験では、心原性脳梗塞患者12人に対して実施し、9人が歩行機能を回復したという。先端医療センター病院では発症後10日以内、札幌医科大学附属病院では発症後20日以内のアテローム血栓性脳梗塞患者[注 8]を治験対象にしている[64]。また、自由診療医で実施を始めているところがある。ニプロは札幌医科大の取得した特許を元に、2018年をめどに医薬品として実用化を目指している[65]。
- また、自家培養ではなく、健常者の造血幹細胞を遺伝子組み換えで培養し、脳内注射する治療法もサンバイオなどによって治験が行われている[66]。サンバイオが発売予定の「SB623」は、日本国内の販売権は帝人[67]が、アメリカ合衆国・カナダの販売権は大日本住友製薬[68]が、それぞれ取得している。アメリカでは2020年の販売を目指していた[69]。しかし、2019年1月29日、アメリカで行われていたフェーズ 2b(後期第II相)臨床試験で、慢性期脳梗塞については主要評価項目を達成できなかったと発表した[70]。
- 同様に、JCRファーマは健常者の歯髄由来幹細胞(DPC)を培養し、静脈注射する治療法を開発している。2017年7月18日、帝人との共同開発および日本国内の販売権の契約を結んだ[71][72]。他の幹細胞を用いた治療は、慢性期を対象にしているが、JCRファーマが開発中の「JTR-161」は急性期に適応があるという。
- 頸動脈病変
- 頸部内頚動脈狭窄症では薬物治療(抗血小板薬)との比較試験で手術の方が症候性、無症候性どちらであっても有意に次に起こる発作の予防効果があるとされている。症候性の場合はNASCET、ECSTというスタディが、無症候性の場合はACAS、ACSTというスタディが有名である。70%以上の狭窄や高度の潰瘍病変を有する患者で、全身麻酔に耐え、5年以上の生存が見込める患者では手術を考慮するべきである。高齢者(75歳以上)や手術のリスクが高い人、冠動脈疾患を合併する人ではケースバイケースとなる。また、内頚動脈閉塞症で血行動態によるTIAや脳梗塞を起こす患者の場合はバイパス手術が行われる場合もあるが、頸動脈病変で最もよくやられる手術は頸動脈内膜剥離術(carotid endarterectomy,CEA)である。CEAが難しい症例は頸動脈ステント留置術(CAS)が行われる。具体的には高齢者(75歳以上)、心肺疾患、CEA後狭窄、高位病変、対側閉塞、放射線照射後などが良い適応である。2008年4月より保険適応となる。
- 中大脳動脈病変
- 浅側頭動脈‐中大脳動脈吻合術(STA-MCA)というバイパス術が知られている。
予後
[編集]脳梗塞の予後は、リハビリテーションをどれだけ積極的に実施できたかによるところが大きい。病床で安静にする期間をできる限り短くし、早期から日常に近い生活を目指すことが重要である。超急性期リハと呼ばれる、発症当日からのリハビリが最も有効であることが示されている。麻痺の回復過程では一部の筋肉を動かそうとすると複数の筋肉が動いてしまうという共同運動という現象がみられることが知られている。
片麻痺の回復過程に関してはいくつかの報告がある。発症時にBrunnstrom stageがIV以上であれば6か月以内にほぼ完全に完全回復に達するとされている。また発症後2週間以内の時点でBrunnstrom stageがIV以上に回復すればほぼ8割でstage VIまで回復するとされている。発症時に軽度の麻痺であるほど、また発症早期に軽度の麻痺まで回復するものほど予後はよいとされている。麻痺の改善は2カ月ほどでプラトー(高原、頭打ち)に達するが、1年程度まではなだらかに回復することもある。麻痺の回復程度は年齢と重症度に依存し、完全麻痺(stage IやII)や高齢ほど回復しにくいとされている。運動能力は6カ月〜1年がプラトーの目処となる。一方、川平和美の開発した促通反復療法(川平法)では、麻痺を回復させたい部位をピンポイントで刺激するなどの療法で、1年以上経過した患者にも効果があるとしている[73][74]。
高次脳機能障害については、"Evidence Based Review of Stroke Rehabilitation"によると、2/3の患者が何らかの障害を発症する。注意障害がもっとも回復しやすく、記憶障害は回復しにくい。また、認知症のリスクが最大で10倍になる。16〜20%の患者は改善する。身体能力に比べ、リハビリテーションの効果はやや劣る(推奨グレードBないしC1[75][76])。大部分の回復は発症後3カ月以内に起こるが、少なくとも1年間は回復が続く可能性がある。記憶障害の有病率は、3カ月後で23〜55%、1年後で11〜31%であった。リハビリは、代償的ストラテジー(手帳、日記、ポケットベル、コンピュータなどによる記憶)が記憶障害に効果がある可能性がある。ジェスチャートレーニングは、失行に対して効果的である。薬はガランタミン、ドナプレジル(未承認)、ニモジピン(未承認)、メタンチン(未承認)などの薬効が報告されている。失語症は十分なリハビリにより回復の見込みがある。回復は発症後1〜3カ月以内が最も大きく、1年間は回復が続く。それ以降は回復はごく穏やかに、あるいはプラトーに達してみられなくなる[77]。
- 急性期リハビリテーション
- 通常発症から2週間から1か月以内のリハビリテーションをいう。健康な筋肉でも2 - 3週間の安静により20 - 25%の筋萎縮が生じるとされている。麻痺を認める筋肉は萎縮のスピードはさらに早く廃用症候群の予防が重要となる。受動的に行われる他動的関節可動域訓練や体位変換、良肢位保持は急性期の基本的なケアとして発症当初や症状が不安定な場合にも注意しながら施行は可能である。基本的な考え方としては梗塞巣の進展の可能性がなくなり神経症状が安定し12 - 24時間経過すれば運動訓練は可能な状態と考えられている。坐位開始のタイミングとしてはJCSが一桁、全身状態が安定、麻痺の症状増悪がない状態になれば、注意深い観察のもとで行える。目安としてはラクナ梗塞ならば診断日翌日から、アテローム血栓性脳梗塞で主幹動脈の狭窄や閉塞が確認された場合は進行型に移行する場合があるため発症から3 - 5日は神経症状の増悪のないことを確認して坐位、離床を開始する。十分なリスク管理のもとに、できるだけ早期のリハビリテーションを行う治療は推奨グレードAとなる[78]。また、合併症には十分注意が必要である(推奨グレードB)。
- 回復期リハビリテーション
- 通常発症から180日以内のリハビリテーションをいう。身体機能の回復がピークに達するとき。障害が残存しなければ行う必要はない。移動、セルフケア、嚥下、コミュニケーション、認知などの複数領域に障害が残存した例では、より専門的に集中した回復期リハビリテーションが求められる(推奨グレードB[79])。
- 維持期リハビリテーション
- 生活支援が主になる。筋力、体力、歩行能力などを維持・向上させることが勧められる(推奨グレードA[80])。そのため、訪問リハビリテーションや外来リハビリテーション、地域リハビリテーションを考慮する(推奨グレードB)。間欠入院によるリハビリテーションは、十分な科学的根拠がない(推奨グレードC1)。復職を希望する場合、就労能力の適応があれば職業リハビリテーションを検討する(推奨グレードC1)。
- 2006年の医療制度改革で、脳梗塞を始めとする脳血管疾患等リハビリテーション料は、治療開始から180日間で診療報酬対象から外された(180日以内なら、1点20分で、1日6点まで診療報酬対象。急性期リハビリテーションについては、従来よりも手厚くなった)。これは維持期リハビリテーションは健康保険ではなく、介護保険によって行われるようにするためである。ただし、失語症、失認および失行症、高次脳機能障害などで、回復が期待できると判断された場合は例外とした。しかし、受け皿として想定されていた介護施設は貧弱で、特に貧困層にとっては180日で事実上リハビリを打ち切らざるを得ない事態が多発した。患者や各種団体からの批判を受け、2008年4月からは制限をやや緩め、「医師が改善が期待できると判断する場合」は1日6点まで、それ以外でも「必要があって」リハビリを継続した場合は、1ヶ月13点まで診療報酬を認めることになった[81][82]。
慢性期の管理
[編集]再発予防のための抗凝固・抗血小板薬を使用する上で問題になるのが、出血性梗塞である。これは、壊死した血管に血流が再度流れ込むことで血管壁が破れ、脳出血に至った状態である。これは特に、広範な脳梗塞で問題となる。そのため塞栓性などの広範な症例では梗塞の進行停止を見極めてから慎重に開始し、その後もCTで出血の有無をフォローアップすることが欠かせない。
梗塞原因の特定は、その後の再発予防計画を立てていく上で非常に重要である。まずは既往歴や生活習慣の聴取によってリスクファクターをまとめるほか、心エコーによって心房内血栓の有無、ホルター心電図によって不整脈の有無、頚動脈エコーによるプラークの有無を調べたりなどの評価が必要となる。高血圧や非弁膜症性の心房細動があれば、そのコントロールは特に重要である。
- アテローム血栓性脳梗塞
- アテローム血栓性脳梗塞の再発予防としては抗血小板療法がよく知られている。原因が頭蓋内血管狭窄である場合はアスピリン(バイアスピリンなど)、シロスタゾール(プレタールなど)、クロピドグレル(プラビックスなど)、チクロピジン(パナルジンなど)などが知られている。アスピリンを軸にシロスタゾールやクロピドグレルを用いるのが標準的である。中大脳動脈病変においては特にクロピドグレル(プラビックスなど)が再発予防効果が高いと考えられている。急性期はクロピドグレル75mg(プラビックスなど)とアスピリン100mg(バイアスピリンなど)を併用し、数か月以内に単剤に切り替えるという方法はよくおこなわれる。またアスピリン100mgにシロスタゾール200mgを併用すると狭窄の改善が認められることもある。
- ラクナ梗塞
- ラクナ梗塞の慢性期治療における抗血小板薬の使用法に関しては議論が多い。高血圧といったリスクファクターの除去が重要なのは言うまでもないが、ラクナ梗塞の再発予防に関して明確なエビデンスがあるのはシロスタゾール(プレタールなど)だけである。慣習としてアスピリンで治療されることも多い。微小脳出血(CMB)が認められると抗血小板薬の投与は出血のリスクになるため避けられる傾向がある。微小脳出血の検出にはMRIのT2*がよく用いられる。
- 心原性脳塞栓
- 急性期にt-PAまたはヘパリンにて治療を行い、再発予防としてはワーファリンを用いるのが一般的である。
- 後遺症の対応
- 慢性期のめまいやしびれといった症状に対しては脳代謝改善薬などが用いられる。アマンタジン(シンメトリル)ニセルゴリン(サアミオン)、イフェンプロジル(セロクラール)、イブシラスト(ケタス)などが知られている。脳梗塞の自覚症状の改善、特にめまいや痺れにはイフェンプロジル(セロクラール)、自発性の低下にはニセルゴリン(サアミオン)、意欲、自発性の低下にはアマンタジン(シンメトリル)、イブシラスト(ケタス)はめまいで用いられることもある。精神科領域ではSSRIとしてパキシル、チアプリドとしてグラマリールが用いられる。グラマリールは認知機能の低下に効果的である。認知症の進行は血管性認知症の進行の場合が多いが、正常圧水頭症の合併の場合もある。アルツハイマー病の合併を疑いアリセプトを使用するのは一般的ではない。
- 中枢性疼痛
- 脳梗塞後の中枢性疼痛に対してはアミトリプチリン(トリプタノール)、ラモトリギン(ラミクタール)、メキシレチン(メキシチール)などが有効とされている。カルバマゼピン(テグレトール)は効果があることもあるがEBM上は有効性はないとされている。
病理
[編集]脳梗塞の病理像は虚血性壊死の病巣修復過程に関わる一連の生体反応から成り立っている。病理学的には肉眼的に蒼白にみえる貧血性梗塞と出血を伴う出血性梗塞に分類される。
貧血性梗塞と出血性梗塞
[編集]- 貧血性梗塞
- 急性期には肉眼的異常所見を指摘するのは困難である。組織学的には発症1〜3時間ではニューロピルに微細な空胞性変化が出現する。海綿状変化ともいわが浮腫液のため透明度が増したように見え、灰白質と白質の境界が不明瞭になる。組織学的には病巣の染色性が著しく低下する。3日目より梗塞巣内にマクロファージの浸潤が始まり、壊死組織を貪食して泡沫状マクロファージとなる。マクロファージは約3ヶ月間存在するとされているが、梗塞巣が大きい場合は数年間認められることもある。梗塞巣周囲の白質では軸索腫大(またはスフェロイド)が観察される。同部位はエオジン好性、嗜銀性を示しAFP(アミロイド前駆体蛋白)が蓄積している。白質線維束の一部にもAFP陽性像が認められることもある。発症後1週間以降になると梗塞の辺縁部で反応性アストロサイトの増生と新生毛細血管が認められる。この時期の反応性アストロサイトは肥胖型アストロサイトである。エオジン好性で磨ガラス状の広い胞体と短い突起を有する。3〜4ヶ月になると壊死組織がマクロファージに貪食されて空洞化し、空洞内部は脳脊髄液で満たされる。空洞の周囲組織では反応性アストロサイトは細長い突起を有する線維性アストロサイトとなり線維性グリオーシスの状態となる。線維性アストロサイトは胞体内のグリア細線維を残して細胞自体は徐々に消退し、グリア瘢痕を形成する。梗塞巣が小さい場合はグリア瘢痕のみを残す。1cm3の脳梗塞が完全に空洞化するのに3ヶ月を要する。
- 出血性梗塞
- 梗塞に陥った灰白質に点状出血を伴うものである。貧血性梗塞の二次性変化である。組織学的には毛細血管や小静脈周囲の漏出性出血として認められる。肉眼的に貧血性梗塞であっても顕微鏡的には出血性梗塞であることもある。
脳梗塞の背景病変
[編集]- 粥状硬化症
- 高血圧性血管症
- もやもや病
- 動脈解離
- 頭蓋内血管炎
- 脳アミロイド血管症
- 塞栓
- 静脈血栓症
Microbleeding
[編集]Microbleeding (MBs) はT2*WIにて基底核領域、脳幹部、大脳皮質下に認められるほぼ円形の均一な低信号域を示す。生理的石灰化や血管内血栓が画像上の鑑別となる。脳内微小出血 (CMB) であるがrt-PAの除外項目に含まれておらず、急性期治療では治療方針には関与しない。脳アミロイドアンギオパチーでは多数認められる。CMBが5個以上認められる場合は出血のリスクがあるため慢性期に抗血栓療法を中止すること考慮する。しかし5個未満の場合はCMBがあること自体が脳梗塞リスクとなるため抗血栓薬の中止はしないことが多い。これらは2010年現在十分なエビデンスが集積していない。
脳梗塞の合併症
[編集]early seizure
[編集]脳卒中発症後1〜2週間以内における痙攣発作のことである。脳の代謝の変化によっておこると考えられている。発作型は部分発作あるいは部分発作の全般化による強直間代発作が多い。まれに痙攣なく神経脱落症状をしめすinhibitory seizureも認められる。出血性脳卒中に多く、特に皮質を含む病変では起こりやすい。early seizureは慢性期の再発は少なく継続的な抗てんかん薬の処方は必ずしも必要ではない。
無症候性病変に関して
[編集]高齢者の脳MRIには無症候性脳梗塞、無症候性大脳白質病変、拡大血管周囲腔があり、これらの判定にはかなりの混乱が認められている。日本脳ドックガイドライン2008での鑑別基準をまとめる。
| ラクナ梗塞(空洞化なし) | 血管周囲腔 | 大脳白質病変 | |
|---|---|---|---|
| T1WI | 低信号 | 低信号 | 等 - 灰白質程度 |
| T2WI | 明瞭な高信号 | 明瞭な高信号 | 淡い高信号 |
| プロトン密度強調画像 | 明瞭な高信号(+中央部が低信号) | 低信号 | 淡い高信号 |
| FLAIR画像 | 等 - 高信号(中央部が低信号) | 低信号 | 淡い高信号 |
| 大きさ | ≧3mm | <3mm(大脳基底核下1/3では1cm超えることも) | さまざま |
| 形状 | 不整形 | 整形、白質では線状 | さまざま |
| 好発部位 | 基底核(上2/3)、白質、視床、脳幹 | 白質、海馬、中脳 | 大脳白質、橋底部 |
脳梗塞の画像経過からも示されているように画像のみで区別するのは難しいが、無症候性の場合はT1WIとFLAIRで低信号をしめすとラクナ梗塞や血管周囲腔の拡大とするのが一般的である。血管周囲腔とラクナ梗塞の鑑別は線状の形、位置のほかに、周囲のFLAIRで高信号を伴う場合はラクナ梗塞、伴わない場合は血管周囲腔を疑うのが一般的である。これはラクナ梗塞にて組織欠損、空洞化した後の所見と考えられている。内部信号はCSFと同様となるのが特徴的である。無症候性ラクナ梗塞という概念自体、書物により存在を認めない場合もあるが、画像診断学では存在する立場をとっている。
- 血管周囲腔
- 血管周囲腔(perivascular space,Virchow Robin腔)は穿通動脈や髄質動静脈の周囲に認められる。外側線条体動脈が好発部位であるため大脳基底核下1/3は好発部位となる。かつてはくも膜下腔の連続と考えられていたが2009年現在は軟膜内の空隙の連続と考えられている。若年成人でほとんど認められず高齢者や高血圧患者で拡大する。正常の加齢性変化であり脳卒中や他の神経症状の危険因子にはならない。基底核に拡大血管周囲腔が多数認められる場合をetat cribleと呼ぶこともある。
- 無症候性白質病変
- 脳ドックガイドライン2008では脳室周囲病変(PVH)と深部白質病変(DWMH)を分けて評価するのが一般的である。
| Fazekas分類 | 脳ドック学会 分類 | ||
|---|---|---|---|
| PVH | grade 0 | abcence | なし、またはrimのみ |
| grade I | cap or pensil-thin lining | capのような限局性病変 | |
| grade II | smooth hallo | 脳室周囲全域にやや厚く広がる病変 | |
| grade III | irregular PVH extending into the deep wahite matter | 深部白質まで及ぶ不規則な病変 | |
| grade IV | 深部 - 皮質下白質にまで及ぶ広範な病変 | ||
| DWMH | grade 0 | abcence | なし |
| grade 1 | punctate foci | 3mm未満の点状病変、または拡大血管周囲腔 | |
| grade 2 | beginning confluence of foci | 3mm以上の斑状で散在性の病変 | |
| grade 3 | large confluent area | 境界不明瞭な融合傾向をしめす病変 | |
| grade 4 | 癒合して白質の大部分に広く分布する病変 | ||
病理学的にはPVHもDWMHも髄鞘の淡明化と血管周囲腔の開大とされている。PVHでは細胞外腔の拡大、DWMHでは微小梗塞を伴うことが多い。両者とも細動脈硬化に伴う慢性虚血性変化と考えられている。高度なものは無症候性脳梗塞と同様脳卒中の強力な危険因子であり、認知障害やうつ病の関連も強い。降圧療法の積極的適応が推奨されている。一方軽度の場合は病的な意義はないと考えられている。軽度のDWMHはラクナ梗塞との鑑別が問題となる。
脳梗塞悪化のメカニズム
[編集]慶應義塾大学医学部のグループはペルオキシレドキシン(peroxiredxin)による症状悪化のメカニズムを発見した[83]。ペルオキシレドキシンは炎症細胞を活性化させ、脳梗塞した部分の拡大、麻痺、しびれなどの神経症状の悪化に関わっていた[84]。
脚注
[編集]注釈
[編集]- ^ 「脳軟化症」の名の由来は、脳細胞は壊死すると溶けてしまうこと(「融解壊死」)から。
- ^ 定訳がまだないため、暫定的な訳である。
- ^ 自然科学研究機構生理学研究所の鍋倉淳一教授(神経生理学)らの実験によると、脳梗塞による片麻痺は、患部である左右どちらかの脳のもう一方の神経回路の組み換えにより回復する例がある。
- ^ 2016年9月の改訂前は「75歳以上の高齢」だった。
- ^ a b c d 2016年9月の改訂で、禁忌から慎重項目に変更された。
- ^ 以前から、髄膜腫、ラトケ嚢胞、石灰化している腫瘍などは出血のリスクが低いことから禁忌にならないという意見があった。
- ^ 2017年の追補で、C1から格上げされた。
- ^ 2015年2月3日より、心原性塞栓症も対象に追加された。
出典
[編集]- ^ 百科事典マイペディア 「脳梗塞」
- ^ a b 篠原幸人他編(2009)pp.78-83
- ^ Johnston SC, Gress DR, Browner WS, Sidney S. (Dec 13 2000). “Short-term prognosis after emergency department diagnosis of TIA.”. JAMA. 284 (22): 2901-6. PMID 11147987 2010年8月26日閲覧。.
- ^ Lisabeth LD, Ireland JK, Risser JM, Brown DL, Smith MA, Garcia NM, Morgenstern LB. (Aug 2004). “Stroke risk after transient ischemic attack in a population-based setting.”. Stroke. 35 (8): 1842-6. PMID 15192239 2010年8月26日閲覧。.
- ^ Stroke. 2008 Aug;39(8):2280-2287 PMID 18535284
- ^ a b 野川, 茂「特集1:血小板と悪性腫瘍 - がんと脳梗塞―トルーソー症候群の臨床」『日本血栓止血学会誌』第27巻第1号、日本血栓止血学会、2016年、18-28頁、2019年12月31日閲覧。
- ^ 内山, 真一郎「I.障害部位・病態による臨床病型 7.トルーソー症候群」『日本内科学会雑誌』第97巻第8号、2008年、1805-1808頁、doi:10.2169/naika.97.1805、ISSN 1883-2083、2019年12月30日閲覧。
- ^ West J Med. 1993 Apr;158(4):364-71. PMID 8317122
- ^ Neurol Clin Pract. 2019 Apr;9(2):124-128. PMID 31041126
- ^ Neurology. 2014 Jul 1;83(1):26-33. PMID 24850486
- ^ Thromb Res. 2024 May:237:155-162. PMID 38603819
- ^ Rev Neurol (Paris). 2023 Jun;179(5):417-424. PMID 37024364
- ^ J Stroke Cerebrovasc Dis. 2017 Dec;26(12):2976-2980. PMID 28843806
- ^ J Thromb Haemost. 2006 Feb;4(2):295-306. PMID 16420554
- ^ Arthritis Rheum. 2002 Apr;46(4):1019-27. PMID 11953980
- ^ Lupus. 2012 Dec;21(14):1506-14. PMID 22936124
- ^ Arthritis Care Res (Hoboken). 2013 Nov;65(11):1869-73. PMID 23861221
- ^ N Engl J Med. 1995 Apr 13;332(15):993-7. PMID 7885428
- ^ N Engl J Med. 2003 Sep 18;349(12):1133-8. PMID 13679527
- ^ JAMA. 2004 Feb 4;291(5):576-84. PMID 14762036
- ^ Lupus. 2011 Feb;20(2):206-18. PMID 21303837
- ^ Ann Rheum Dis. 2019 Oct;78(10):1296-1304. PMID 31092409
- ^ Rheumatology (Oxford). 2019 Jun 1;58(6):969-974. PMID 30508199
- ^ a b c d e NHK あさイチ 脳梗塞スペシャル 2013年3月4日放送、聖マリアンナ医科大学 長谷川秦弘医師 解説
- ^ 日本脳卒中協会福岡県支部と福岡市消防局によるACT-FASTのパンフレット 2013年3月4日閲覧
- ^ イギリス国民保健サービス (NHS) によるACT-FASTの解説ページ [1]。2013年3月4日閲覧
- ^ マサチューセッツ州公衆衛生局のサイト [2]. 2013年3月4日閲覧
- ^ http://melt.umin.ac.jp/nihss/nihssj-table.htm NIHSS判定表
- ^ a b 脳卒中治療ガイドライン2015〔追補2017〕 1-3 血栓溶解療法 - 日本脳卒中学会
- ^ 脳卒中治療ガイドライン2009 1-2.血栓溶解療法(動脈内投与) - 日本脳卒中学会
- ^ [63]脳梗塞の新しい治療法 - 循環器病情報サービス 国立循環器病研究センター、峰松一夫
- ^ Alteplase at 0.6 mg/kg for Acute Ischemic Stroke Within 3 Hours of Onset Japan Alteplase Clinical Trial (J-ACT) - Stroke Japan Alteplase Clinical Trial (J-ACT) 山口武典、森悦朗、峰松一夫、中川原譲二、端和夫、齋藤勇、篠原幸人
- ^ 脳血管内科・脳神経内科 - 国立循環器病研究センター病院
- ^ a b c 脳卒中治療ガイドライン2015〔追補2017〕 1-8 脳動脈:血管内再開通療法(機械的血栓回収療法、局所線溶療法、その他 - 日本脳卒中学会
- ^ a b 平成22年5月 日本脳卒中学会会員各位 Merciリトリーバー使用者各位 - 日本脳卒中学会 小川彰、峰松一夫
- ^ 経皮経管的脳血栓回収用機器適正使用指針第2版 2015年 4月 - 日本脳卒中学会、日本脳神経外科学会、日本脳神経血管内治療学会
- ^ [2015年2月16日]「世界の脳卒中治療にインパクト」,血管内治療の有効性が3つのRCTで示される 国際脳卒中学会 - MTPro(全文は会員制、医師・医療関係者のみ登録可能)
- ^ 2015.2.3 08:30更新 注目される「ソリティアFR」 脳梗塞、新たな器具で再開通率向上 - 『産経新聞』 兼松康
- ^ 2015年2月28日 3:30 PM 脳梗塞は迅速な「血管内治療」を、12時間以内の実施で血管の詰まりを解消し、回復させる 約300人を対象として標準治療と比較 - Medエッジ
- ^ 2011年3月10日の朝日新聞32面
- ^ 医療機器市販直後安全使用情報収集事業結果について 平成23年度市販直後安全使用情報収集事業(定点観測事業)報告書 - 厚生労働省
- ^ Solitaire FR 血栓除去デバイス - 独立行政法人医薬品医療機器総合機構
- ^ トレボ プロ クロットリトリーバー - 独立行政法人医薬品医療機器総合機構
- ^ a b c 日本脳卒中学会 (2020年3月). “経皮経管的脳血栓回収用機器 適正使用指針 第4版” (PDF). 日本脳神経血管内治療学会. 2024年6月18日閲覧。
- ^ “TronFX Series|医療機器製品情報|テルモ 医療関係の皆様向け情報”. テルモ. 2024年6月18日閲覧。
- ^ “テルモ、脳梗塞治療用の血栓吸引カテーテル「SOFIAFLOW Plus」の製造販売承認を取得”. テルモ (2018年12月10日). 2024年6月18日閲覧。
- ^ “脳卒中への新たな取り組み|脳神経外科|診療科|新武雄病院|一般社団法人 巨樹の会”. www.shintakeo-hp.or.jp. 2024年10月13日閲覧。
- ^ 脳卒中治療ガイドライン2015〔追補2017〕 1-4 急性期抗血小板療法 - 日本脳卒中学会
- ^ Lancet Neurol. 2019 Jun;18(6):539-548. PMID 31122494
- ^ 脳卒中治療ガイドライン2009 1-5.脳保護薬 - 日本脳卒中学会
- ^ a b 脳卒中治療ガイドライン2009 1-4.急性期抗血小板療法 - 日本脳卒中学会
- ^ 脳卒中治療ガイドライン2009 1-3.急性期抗凝固療法 - 日本脳卒中学会
- ^ a b 脳卒中治療ガイドライン2009 4-2.(2)心原性脳塞栓症 - 日本脳卒中学会
- ^ a b c 脳卒中治療ガイドライン2009 4-2.(1)非心原性脳梗塞(アテローム血栓性脳梗塞、ラクナ梗塞など) - 日本脳卒中学会
- ^ a b 脳卒中治療ガイドライン2015〔追補2017〕 1-11 血液希釈療法 - 日本脳卒中学会
- ^ 脳卒中治療ガイドライン2009 1-6.脳浮腫管理 - 日本脳卒中学会
- ^ 脳卒中治療ガイドライン2015〔追補2017〕 1-14 低体温療法 - 日本脳卒中学会
- ^ 脳卒中治療ガイドライン2015〔追補2017〕 1-15 高圧酸素療法 - 日本脳卒中学会
- ^ 脳卒中治療ガイドライン2009 1-13.開頭外減圧療法 - 日本脳卒中学会
- ^ 脳卒中治療ガイドライン2009 1-15.急性期頸部頸動脈血行再建術(血管形成術/ステント留置術) - 日本脳卒中学会
- ^ | 脳血管内治療センター | 鎌ケ谷総合病院
- ^ 大人でも脳細胞は新生する - 『日経サイエンス』 G.ケンペルマン/F.H.ゲージ
- ^ 脳梗塞患者に対する自己骨髄幹細胞を用いた再生医療の現状と今後の展望 - 田口明彦
- ^ 札幌医科大学附属病院 再生医療治験のお知らせ - 札幌医科大学附属病院
- ^ 2014年4月28日 ニ プ ロ株式会社(コード番号:8086) 「再生医療分野で国内初の細胞医薬品」の事業化へ向けた特許ライセンス契約締結のお知らせ - ニプロ
- ^ 病に挑む 第4部 脳梗塞 最前線 (中) 「治らない」を覆せ - 『日経産業新聞』2014年6月20日号/サンバイオ
- ^ 2010年2月 3日 再生医療市場への本格参入に向けて 新規脳卒中治療薬のライセンス契約締結について - 帝人
- ^ 脳梗塞治療剤SB623に関する北米での共同開発およびライセンス契約締結のお知らせ 2014年9月26日 - 大日本住友製薬
- ^ 脳梗塞治療薬を米で共同開発 大日本住友など、20年販売目指す 2015/10/2 23:39 - 『日本経済新聞』
- ^ 2019 年1月 29 日付プレスリリース「再生細胞医薬品「SB623」慢性期脳梗塞を対象にした米国での フェーズ 2b 臨床試験の解析結果の速報について」に関する Q&A - サンバイオ
- ^ 再生医療領域の拡充に向けてヒト歯髄由来幹細胞の共同開発契約締結のお知らせ - JCRファーマ
- ^ 2017年7月18日 再生医療領域の拡充に向けて ヒト歯髄由来幹細胞の共同開発契約を締結 - 帝人
- ^ 「ぶーめらん」Vol.27 脳卒中のリハビリに光明をもたらす “促通反復療法” 狙った神経回路の強化がカギ! - 島津製作所
- ^ 鹿児島大学病院 霧島リハビリテーションセンター
- ^ 脳卒中治療ガイドライン2009 2-9.言語障害に対するリハビリテーション - 日本脳卒中学会
- ^ 脳卒中治療ガイドライン2009 2-10.認知障害に対するリハビリテーション - 日本脳卒中学会
- ^ Evidence Based Review of Stroke Rehabilitation 日本語版 - Robert Teasell他/畿央大学(私訳)
- ^ 脳卒中治療ガイドライン2009 1-4.急性期リハビリテーション - 日本脳卒中学会
- ^ 脳卒中治療ガイドライン2009 1-6.回復期リハビリテーション - 日本脳卒中学会
- ^ 脳卒中治療ガイドライン2009 1-7.維持期リハビリテーション - 日本脳卒中学会
- ^ リハビリテーションの標準的算定日数 に関する関係団体への聞き取り調査 (報告書) - 厚生労働省
- ^ 第7部 リ ハビリテーション - 厚生労働省
- ^ 脳梗塞悪化の仕組み発見 たんぱく質標的で新治療も 47NEWS脳梗塞を悪化させる新規メカニズムを発見 慶応義塾大学医学部(2012年7月8日閲覧)
- ^ 脳梗塞を悪化させる炎症の仕組みを解明 - 慶應義塾大学病院 記事作成日:2014年3月1日 最終更新日:2014年3月1日 七田崇
参考文献
[編集]- 篠原幸人他編集、脳卒中合同ガイドライン委員会『脳卒中治療ガイドライン2009』、協和企画、2009年。ISBN 9784877941192
- 脳梗塞レジデントマニュアル ISBN 9784498128729
- ニュースタンダード脳神経外科学 ISBN 9784895902670
- 脳卒中治療 こんなときどうするQ&A ISBN 9784498128408
- 新版よくわかる脳MRI ISBN 487962280X
- 脳血管障害ケーススタディ ISBN 9784880027135
関連項目
[編集]外部リンク
[編集]- 脳卒中治療ガイドライン - 日本脳卒中学会
- 脳卒中治療ガイドライン2015 - 協和企画(有料)
- 脳ドックのガイドライン - 日本脳ドック学会
- 2820号 2009年3月2日 【座談会】 脳卒中急性期医療をめぐる課題と展望 - 医学書院『週刊医学界新聞』 内山真一郎、豊田一則、長尾毅彦、平野照之
- 『脳梗塞』 - コトバンク
- 脳梗塞 早期治療につなげるために覚えておきたい言葉とは…発症すると半数に後遺症(読売新聞2022年12月3日掲載記事)
- 書籍「99%の医者が食べない、脳の血管を詰まらせる食べ物」の要約動画
- 関連学会(国内)
